Вы можете оставить мнение о нашей организации

Чтобы оценить условия осуществления образовательной деятельности наведите камеру Вашего телефона и отсканируйте QR-код.
Перейдя по ссылке, Вы сможете:
- оценить условия осуществления образовательной деятельности:
- оставить отзыв.
- открытость и доступность информации об организации
- комфортность условий осуществления образовательной деятельности
- доброжелательность, вежливость работников
- удовлетворенность условиями осуществления образовательной деятельности
- доступность образовательной деятельности для инвалидов
- Объявления
- Все документы
- Календарь мероприятий
- Новости
- Обращения граждан
- 12+ Антикоррупционное просвещение
- 0+ Школьная газета
- 12+ Здоровый образ жизни
- 6+ Школьная служба примирения
- Классификация информационной продукции на школьном сайте
- 6+ Независимая система оценки качества оказания услуг организациями
- 6 + Отчет о результатах самообследования
- 18+ Вакансии в школе
- 6+ ИНФОРМАЦИОННАЯ БЕЗОПАСНОСТЬ
- 6+ ТЕЛЕФОН ДОВЕРИЯ
- 6+ Акт готовности к новому учебному году
- 6+ Российское движение школьников
- 6+ О ПОПУЛЯРИЗАЦИИ ОФИЦИАЛЬНОГО САЙТА ДЛЯ РАЗМЕЩЕНИЯ ИНФОРМАЦИИ О ГОСУДАРСТВЕННЫХ (МУНИЦИПАЛЬНЫХ) УЧРЕЖДЕНИЯХ BUS.GOV.RU
- 6+ Внутренняя система оценки качества образования
- 6+ Позитивный контент
- 12 + Профориентация
- Наставничество
- 6+ Рождественские чтения
- Урок мужества мужества «Есть такая профессия – Родину защищать!»
- Школьный Спортивный Клуб "СТАРТ"
- Рабочая программа воспитания. Календарный план воспитательной работы
- Переход на ФГОС-2021
Полезные ссылки
12+ Здоровый образ жизни
Что нужно знать о вакцинации?
Вакцинопрофилактика – неотъемлемая часть профилактической медицины. Благодаря вакцинации удалось предотвратить распространение многих инфекционных заболеваний, угрожающих жизни. Подробнее о вакцинации поговорим в этой статье.
Иммунопрофилактика – это комплекс мероприятий, направленных на предупреждение, ограничение распространения и ликвидацию инфекционных болезней путем проведения профилактических прививок.
Для иммунизации используются отечественные и зарубежные иммунобиологические препараты, зарегистрированные в соответствии с законодательством Российской Федерации.
Это вакцины, анатоксины, иммуноглобулины и прочие лекарственные средства, предназначенные для создания специфической невосприимчивости к инфекционным болезням.
Вакцины взаимодействуют с иммунной системой человека, благодаря чему формируется иммунный ответ: организм вырабатывает антитела, защищающие от инфекции, распознавая и избавляясь от нее.
Такой же ответ формируется и после перенесенной инфекции, но заболевание нередко приводит к развитию осложнений, порой несовместимых с жизнью.
Иммунитет после вакцинации длится годами. Некоторые вакцины вызывают устойчивость организма к инфекции пожизненно.
Федеральный закон от 17.09.1998 N 157-ФЗ "Об иммунопрофилактике инфекционных болезней" - основной документ, устанавливающий правовые основы государственной политики в области иммунопрофилактики инфекционных болезней.
В России вакцинация проводится строго в соответствии с Национальным календарем профилактических прививок, утвержденным Приказом министерства здравоохранения Российской Федерации от 06 декабря 2021 г. № 1122н.
Календарь устанавливает сроки и порядок проведения профилактических прививок.
На сегодняшний день в календарь включены прививки против гепатита В, дифтерии, коклюша, кори, краснухи, полиомиелита, столбняка, туберкулеза, эпидемического паротита, гемофильной инфекции, пневмококковой инфекции и гриппа.
Именно эти заболевания несут угрозу жизни и здоровью населения и имеют высокий риск распространения среди людей, вплоть до развития эпидемий.
Помимо основных инфекций, включенных в календарь, есть и другие, например, сибирская язва, туляремия, ветряная оспа.
Эти инфекции входят во вторую часть Национального календаря профилактических прививок - календарь по эпидемическим показаниям.
Профилактические прививки по эпидемическим показаниям проводятся гражданам при угрозе возникновения инфекционных заболеваний, а также лицам, выезжающим в эндемичные регионы или проживающим в них постоянно.
Календарь по эпидемическим показаниям включает вакцинацию против 24 инфекций.
Процедура вакцинации начинается с осмотра врача, который принимает решение о возможности вакцинации, дает пациенту полную информацию о необходимости прививок, последствиях отказа от них и возможных поствакцинальных осложнениях.
Отказ от вакцинации повышает риск инфицирования не только самих непривитых, но и тех, кто по медицинским показаниям не подлежит вакцинации, включая младенцев, не достигших возраста, рекомендованного для введения той или иной вакцины.
По данным Всемирной организации здравоохранения, во всем мире ежегодно умирает более 12 миллионов детей, 2/3 этих смертей вызваны болезнями, которые могли бы быть предотвращены при помощи вакцин.
Для сохранения Вашего здоровья и здоровья Вашего ребенка примите решение в пользу вакцинации!
Прививки по-новому
С 20 декабря 2021 года вступил в силу новый документ: “Национальный календарь профилактических прививок и календарь профилактических прививок по эпидемическим показаниям”.
Приказ Министерства здравоохранения РФ от 06.12.2021 № 1122н "Об утверждении национального календаря профилактических прививок, календаря профилактических прививок по эпидемическим показаниям и порядка проведения профилактических прививок” зарегистрирован 20.12.2021 и опубликован на официальном интернет-портале правовой информации.
Действовавший ранее Приказ МЗ РФ от 21 марта 2014 г. N 125н утратил силу.
Что изменилось?
Вакцинация от гемофильной инфекции теперь проводится всем детям, а не только из групп риска.
Третья ревакцинация от полиомиелита теперь будет проводиться в 6 лет, а не в 14, как было раньше.
Три вакцинации и первая ревакцинация от полиомиелита будут проводиться инактивированной вакциной, а последующие ревакцинации - живой.
В календарь профилактических прививок по эпидемическим показаниям внесена вакцинация от коронавирусной инфекции подростков с 12 до 17 лет. Она будет проводиться добровольно по письменному заявлению одного из родителей.
Допускается введение любых вакцин (за исключением вакцин для профилактики туберкулеза), применяемых в рамках национального календаря профилактических прививок и по эпидемическим показаниям, в один день разными шприцами в разные участки тела.
Календари переработаны с учетом текущей эпидемиологической ситуации. И речь не только о коронавирусе, но и о таких важных инфекциях, как полиомиелит и гемофильная инфекция.
Эти изменения очень нужные и долгожданные.
Российские педиатры давно подчеркивали необходимость вакцинировать от гемофильной инфекции всех детей младшего возраста, а не только детей из групп риска. Это связано с тем, что у малышей первых лет жизни уровень заболеваемости самый высокий.
И более широкое использование инактивированных вакцин против полиомиелита обсуждалось давно.
Сейчас большинство развитых стран мира не используют оральную полиомиелитную вакцину, иммунизация проводится только инактивированной вакциной. В дальнейшем ВОЗ предлагает перейти на инактивированную вакцину всем странам. Изменения в новом календаре профилактических прививок - первые шаги в этом направлении.
Прививки для самых старших
То, что вакцинация нужна только детям — опасное заблуждение. Взрослые ничуть не меньше нуждаются в прививках, особенно если им больше 60 лет. Почему? Расскажем в этой статье.
Даже молодые люди не часто могут похвастаться абсолютным здоровьем, а с годами иммунные возможности нашего организма снижаются, букет хронических болезней увеличивается.
Многие инфекции сами по себе протекают тяжело, а хронические заболевания усугубляют их течение, приводя порой к драматическим исходам.
Именно поэтому пожилые люди часто входят в группы риска инфекционных заболеваний, которым вакцинация нужна в первую очередь.
Доказано, что вакцинация против гриппа у пожилых людей и людей с хроническими заболеваниями снижает риск госпитализаций, смертность и частоту поступлений в отделения реанимации.
Согласно Национальному календарю профилактических прививок, взрослым старше 60 лет рекомендована ежегодная вакцинация от гриппа.
Прививку целесообразно делать до начала сезона гриппа - в сентябре, октябре и ноябре.
Грипп у пожилых людей сам по себе чреват тяжелым течением и развитием осложнений, а последние два года этот риск увеличился из-за высокой вероятности совместного течения гриппа и коронавирусной инфекции.
Вакцинация от гриппа и COVID-19 в период подъема заболеваемости сезонным гриппом - профилактика тяжелого течения двух опасных инфекций.
В отличие от гриппа, коронавирусная инфекция пока не имеет четко выраженной сезонности, поэтому делать прививку можно не только осенью, но и в любое время года.
По данным Росстата, 83% умерших от COVID-19 – это пациенты в возрасте старше 60 лет.
В соответствии с Временными методическими рекомендациями: «Порядок проведения вакцинации взрослого населения против COVID-19» Минздрава РФ, в связи с неблагоприятной эпидемической ситуацией по коронавирусной инфекции в нашей стране, лицам старше 60 лет рекомендована вакцинация от COVID-19 c последующей ревакцинацией каждые 6 месяцев.
По различным данным, почти у 50% погибших от коронавируса пациентов, вирусное заболевание сопровождалось бактериальными инфекциями нижних дыхательных путей, чаще всего Streptococcus pneumoniae (пневмококком). Пневмококковая пневмония нередко может перетекать в пневмококковый сепсис. При этом летальность среди людей старше 60 лет очень высокая.
Согласно Национальному календарю профилактических прививок по эпидемическим показаниям, пожилые люди входят в группу риска тяжелого течения пневмококковой инфекции и нуждаются в вакцинации.
Не стоит забывать и о плановой ревакцинации от столбняка и дифтерии. Согласно Национальному календарю профилактических прививок, она рекомендована всем взрослым, в том числе старше 60 лет, каждые 10 лет.
И помните: своевременная вакцинация поможет сохранить здоровье и оставить больше времени для полноценной жизни и общения с близкими!
Будьте здоровы!
Чем опасен паротит?
Паротит - одна из самых широко распространенных детских инфекций. В народе её еще называют «свинкой» или «заушницей», почему? Рассказываем в этой статье!
Эпидемический паротит – острая вирусная инфекция, характеризующаяся поражением слюнных желез и других железистых органов, а также центральной нервной системы.
До введения вакцинации в России ежегодно паротитом заболевало 0,3-0,5 млн. человек.
Источник инфекции - больной человек, в том числе стертой или бессимптомной формой паротита.
Основной путь передачи инфекции – воздушно-капельный, возбудитель выделяется со слюной. Окружающие заражаются при близком контакте с больным человеком. Также возможна передача инфекции контактно-бытовым путем через игрушки или посуду, загрязненную слюной.
Больные заразны за 1-2 дня до начала болезни и на протяжении первых 6-9 дней после появления симптомов.
В организм вирус попадает через слизистые оболочки ротоглотки и верхних дыхательных путей, далее с током крови разносится в клетки железистых органов, где вызывает воспаление.
Инкубационный период паротита составляет 10- 20 дней дней.
Болезнь начинается остро с лихорадки, интоксикации, боли при жевании и открывании рта. За ушной раковиной появляется умеренно болезненная припухлость. В течение недели появляется припухлость второй железы.
Осложненная форма паротита может привести к развитию энцефалита, менингита, отека головного мозга с летальным исходом, бесплодия – как у мужчин, так и у женщин, панкреатита, односторонней потере слуха без восстановления.
Не стоит недооценивать это «детское» заболевание.
Противовирусного лечения эпидемического паротита не существует. И хотя смертность от этой болезни очень низкая, пациенты с осложнениями паротита болеют настолько тяжело, что им требуется оказание медицинской помощи в отделениях интенсивной терапии.
Ряд экспертов считает, что до 50% всех случаев бесплодия как у мужчин, так и у женщин, являются следствием перенесенного в детстве эпидемического паротита!
Самая эффективная мера профилактики эпидемического паротита - плановая вакцинация, которая проводится согласно Национальному календарю профилактических прививок.
Плановая вакцинация детей проводится в возрасте 12 месяцев, ревакцинация - в 6 лет.
Берегите себя и будьте здоровы!
Клещевой энцефалит. Время прививаться!
Сезон клещей вот-вот начнется. Самое время подумать о профилактике - об этом пойдет речь в нашей статье.
Клещи просыпаются от зимней спячки ранней весной, с появлением первых проталин, поэтому уже в апреле нужно быть полностью готовыми к встрече с ними.
Прививок от всех болезней, переносимых клещами, пока не разработали, но от самой грозной – клещевого энцефалита - можно и нужно привиться.
Вакцинация от клещевого энцефалита – процесс не быстрый: на полный курс потребуется полтора месяца. Поэтому готовиться к новому сезону надо заблаговременно. Конец февраля - начало марта - оптимальное время для начала вакцинации.
В соответствии с приказом Министерства здравоохранения Российской Федерации от 06.12.2021 № 1122н «Об утверждении национального календаря профилактических прививок, календаря профилактических прививок по эпидемическим показаниям и порядка проведения профилактических прививок», вакцинации подлежат следующие лица:
- проживающие на эндемичных по клещевому вирусному энцефалиту территориях;
- выезжающие на эндемичные по клещевому вирусному энцефалиту территории;
- прибывшие на эти территории лица, выполняющие работы, связанные с высоким риском контакта с клещами (лесозаготовка, сельскохозяйственные и гидромелиоративные работы, экспедиции, расчистка и благоустройство леса, ряд других);
- работающие с живыми культурами возбудителя клещевого энцефалита.
С перечнем территорий, эндемичных по клещевому вирусному энцефалиту, можно ознакомиться на сайте Роспотребнадзора.
Вакцинация проводится круглогодично бесплатно в медицинских организациях по месту прикрепления.
Вакцинация проводится двукратно, минимальный интервал между первой и второй прививками – 1 месяц.
Важно! Для выработки иммунитета после вакцинации требуется не менее двух недель, поэтому завершить прививочный курс (две прививки) необходимо не позднее, чем за 2 недели до выезда в неблагополучную территорию.
Чтобы поддержать противоэнцефалитный иммунитет, важно через год сделать ревакцинацию. Последующие ревакцинации проводятся каждые 3 года.
Позаботьтесь о своём здоровье заранее!
Менингококковая инфекция – молниеносный убийца
Эта инфекция встречается во всех странах мира. А в Африке существует даже так называемый субэкваториальный менингитный пояс.
В 1919 году, задолго до эры антибиотиков и интенсивной терапии, американский врач Уильям Херрик говорил: «никакая другая инфекция не убивает так быстро, как менингококковая...».
Прошло более 100 лет, но врачи не изменили своего мнения. Менингококковая инфекция продолжает отнимать жизни и калечить людей.
Летальность при септической форме болезни составляет 15%, а у детей до года и лиц старше 65 лет - более 30%; инвалидизация наступает в 10-15% случаев.
Возбудитель менингококковой инфекции - бактерия Neisseria meningitidis или менингококк.
К счастью, менингококки неустойчивы во внешней среде, быстро гибнут при перепадах температуры и влажности, воздействии ультрафиолета и дезинфицирующих средств.
Возбудитель болезни передается воздушно-капельным путем. Инфицирование происходит, как правило, при тесном общении, когда расстояние между людьми составляет менее 1 метра.
Риск заражения менингококковой инфекцией меньше, чем при некоторых других инфекциях, например, гриппе или ветрянке. Но все же существуют ситуации, когда вероятность заразиться максимальна. Например, при путешествии в Африку.
Менингококк наиболее распространен на обширной территории, которую называют “субэкваториальный менингитный пояс”. Он включает 26 стран и расположен к югу от Сахары. Здесь уже более 100 лет существует устойчивый очаг менингококковой инфекции с регулярно возникающими эпидемиями.
Однако не стоит думать, что менингококк распространен только в жарких странах, болеют им повсеместно.
Среди стран Европы менингококковая инфекция часто встречается в Исландии, Ирландии и Шотландии. Есть он и в нашей стране.
В России, по данным многолетних наблюдений, показатель заболеваемости не превышает 2 на 100 тысяч населения.
Несмотря на многолетнюю тенденцию к снижению заболеваемости менингококковой инфекцией, ее нельзя выпускать из-под контроля. Каждая вспышка расценивается как чрезвычайная ситуация. Отличие менингококковой инфекции - вероятность молниеносного течения, колоссальная летальность и инвалидизация.
Для детей эта инфекция наиболее опасна. Заболеваемость детей до 5-ти лет в 25 раз выше, чем у взрослых. А 75% всех летальных исходов наступают у детей до 2-х лет.
Основная причина этого – сверхострый менингококковый сепсис с развитием инфекционно-токсического шока и тяжелый гнойный менингит, осложненный отеком-набуханием головного мозга.
Вот почему внимание к этой инфекции всегда повышено во всем мире.
Всемирной организацией здравоохранения разработаны критерии, в соответствии с которыми странам рекомендуется определять тактику иммунизации населения против менингококковой инфекции.
Согласно рекомендациям ВОЗ, в случае, если заболеваемость менингококковой инфекцией составляет < 2 случаев на 100 тысяч человек в год, вакцинация рекомендуется только в определенных группах риска.
В России вакцинация против менингококковой инфекции проводится в соответствии с календарем профилактических прививок по эпидемическим показаниям. Ей подлежат лица, находящиеся в группах риска: дети и взрослые в очагах менингококковой инфекции, а также призывники.
Вакцинация проводится в эндемичных регионах, а также контактным лицам в очаге менингококковой инфекции.
Для эпидемического процесса при менингококковой инфекции характерна цикличность, когда происходят периодические подъемы и спады заболеваемости каждые 25-30 лет. Очередной подъем заболеваемости ученые предсказывали в 2021-2024 годах. И прогноз, к сожалению, сбывается.
По данным Роспотребнадзора, несмотря на снижение показателя заболеваемости в 2020 г., в России сохраняются признаки начала периодического подъема заболеваемости менингококковой инфекцией, что указывает на актуальность и необходимость расширения вакцинации лиц из групп риска с использованием современных конъюгированных вакцин.
Долгое время для иммунизации против менингококковой инфекции в нашей стране использовалась только полисахаридная вакцина. Иммунитет, создаваемый полисахаридными вакцинами, выраженный, формируется быстро, но сохраняется непродолжительное время - 3-5 лет. Вакцинация полисахаридными вакцинами против менингококковой инфекции на фоне низкой заболеваемости проводится редко, так как вне вспышки вероятность заражения минимальна, а к моменту подъема заболеваемости иммунитет уже иссякнет.
Полисахаридные вакцины против менингококковой инфекции целесообразно применять для вакцинации по эпидемическим показаниям.
Появление более современных конъюгированных вакцин открывает новые возможности. Такие вакцины формируют длительный иммунитет, сохраняющийся около 10 лет. Они могут применяться у более широкого контингента лиц в межэпидемический период.
Конъюгированные вакцины против менингококковой инфекции используются как для профилактической вакцинации, так и для вакцинации по эпидпоказаниям.
Эти вакцины становятся все более доступными, используются все шире. Их введение в национальный календарь прививок - дело ближайшего будущего.
Коклюш - не просто кашель!
Многие считают коклюш неопасным заболеванием и называют его “стодневный кашель”. Почему это не так, расскажем в нашей статье.
Несмотря на успехи иммунизации, коклюш остается распространенным заболеванием не только в нашей стране, но и во всем мире.
По информации Роспотребнадзора, в России максимальная заболеваемость коклюшем приходится на детей в возрасте до одного года – 52,3 на 100 тыс. детей в 2020 году. Это объяснимо: ведь вакцинация от этой болезни возможна только с 3-месячного возраста.
Дети первых месяцев жизни максимально уязвимы для коклюша из-за отсутствия иммунитета к этому заболеванию.
У детей младше 3 месяцев коклюш протекает особенно тяжело. По данным CDC, именно в этой возрастной группе регистрируется 80% смертельных исходов. Тяжелые осложнения этой болезни (бактериальные пневмонии, энцефалопатии) также чаще всего наблюдаются у непривитых малышей.
Коклюш у младенцев протекает наиболее тяжело.
Но коклюш встречается и у людей других возрастов. Такие больные жалуются на приступообразный изнуряющий сухой кашель, сохраняющийся в течение нескольких недель. Иногда этот кашель не позволяет спать, поскольку усиливается ночью; он настолько сильный, что может приводить к переломам ребер и непроизвольному мочеиспусканию. Разве такое течение болезни можно назвать “просто кашель”?
Но коклюш опасен, даже тогда, когда симптомы слабо выражены. Ведь он очень заразен!
Часто именно домочадцы становятся источником инфекции для детей первого года жизни.
Почему же заражаются взрослые люди? Ведь почти все они были привиты? Из-за непродолжительности поствакцинального иммунитета. Если раньше он считался пожизненным, то по последним данным защитный иммунитет после вакцинации ослабевает через 4-12 лет. Вот почему младшие школьники, несмотря на своевременную прививку в младенчестве, часто восприимчивы к коклюшу.
В последние годы стоит вопрос об изменении контингента лиц, подлежащих иммунизации.
Вакцинация старших возрастных групп позволяет обеспечить непосредственную защиту прививаемых лиц и косвенную защиту младенцев, не достигших возраста полной вакцинации («стратегия кокона»).
«Стратегия кокона» при коклюше – вакцинация всего окружения младенца перед его рождением для предотвращения заражения малыша.
Помимо окружающих, защитить ребенка может и сама будущая мама, если сделает прививку от коклюша.
Вакцинация беременных в период третьего триместра с целью трансплацентарной передачи антител ребенку - самый эффективный способ профилактики коклюша у младенцев.
Несмотря на относительную непродолжительность поствакцинального иммунитета, вакцинация от коклюша остается самым эффективным способом профилактики. Вот почему современные специалисты рекомендуют прививать не только малышей, но и детей 6-7 лет, а также подростков, взрослых (каждые 10 лет) и беременных женщин (в период третьего триместра).
Мы следим за новостями о вакцинации и обязательно расскажем Вам о них!
Будьте здоровы!
Туберкулез
Туберкулёз – широко распространенное инфекционное заболевание, вызываемое микобактериями.
Возбудитель туберкулеза – бактерия Mycobacterium tuberculosis. Она устойчива во внешней среде и в некоторых случаях способна сохраняться в высушенном виде годами.
Источник инфекции – больные активной формой туберкулеза люди.
Наиболее опасны – больные лёгочной формой туберкулеза с наличием бактериовыделения.
Основной, наиболее значимый в распространении инфекции механизм передачи – воздушно-капельный.
Возможны воздушно-пылевой, контактный, алиментарный (с пищей), вертикальный (во время беременности) пути передачи.
Заразиться туберкулёзом может любой человек, но наиболее подвержены инфицированию дети до 3 лет, лица, проживающие на одной территории с больными туберкулезом органов дыхания, люди с хроническими заболеваниями, страдающие алкоголизмом, курильщики, беженцы, мигранты.
Инкубационный период может длиться от 3 месяцев до нескольких лет.
В 90% случаев после инфицирования формируется латентная туберкулезная инфекция, в 10% – развивается активный туберкулёз (специфическое воспаление).
Симптомы заболевания зависят от локализации инфекционного процесса в организме.
При развитии активного туберкулёза возможны следующие симптомы:
- кашель, продолжающийся 3 или более недель,
- кровохарканье,
- боли в груди во время дыхания, при кашле,
- потеря аппетита, потеря веса,
- усталость,
- лихорадка, озноб, ночная потливость.
Туберкулез может поражать также другие органы и системы организма, включая почки, позвоночник, суставы, головной мозг. В таком случае симптомы заболевания соответствуют локализации процесса.
Часто туберкулёз протекает в бессимптомной форме или с минимальным количеством симптомов и выявляется случайно.
При туберкулезе часты осложнения, среди которых наиболее распространены легочный плеврит, пневмоторакс, туберкулезный лимфаденит, туберкулёз верхних дыхательных путей, венозная тромбоэмболия, септический шок и другие.
Регулярное обследование на туберкулёз гарантирует раннее выявление и своевременное лечение заболевания.
Всем детям, получившим прививку БЦЖ, проба Манту проводится ежегодно с 12-месячного возраста.
Дважды в год проба проводится:
- детям, не вакцинированным (до получения ребенком прививки против туберкулеза);
- детям, больным хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, сахарным диабетом;
- детям, получающим кортикостероидную, лучевую и цитостатическую терапию;
- ВИЧ-инфицированным детям.
В целях раннего выявления туберкулеза у подростков проводятся:
- плановая ежегодная туберкулинодиагностика;
- периодические (флюорографические) осмотры.
Профилактические медицинские осмотры с целью раннего выявления туберкулеза среди взрослых проводятся не реже 1 раза в 2 года.
По эпидемиологическим показаниям профилактические медицинские осмотры проходят 2 раза в год: военнослужащие, лица, находящиеся в контакте с источниками туберкулезной инфекции, лица, снятые с диспансерного учета, ВИЧ-инфицированные, пациенты, состоящие на диспансерном учете в наркологических и психиатрических учреждениях, лица без определенного места жительства и др.
Наиболее действенный метод профилактики туберкулёза – вакцинация на 3-7 день жизни ребенка.
Ревакцинация проводится в 6-7 лет при отрицательной пробе Манту.
В месте введения противотуберкулезной вакцины спустя 4-6 недель развивается специфическая реакция в виде папулы размером 5-10 мм в диаметре. Далее образуется рубчик до 10 мм в диаметре.
Осложнения после вакцинации и ревакцинации встречаются редко и обычно носят местный характер.
Неспецифическая профилактика заключается в своевременном обследовании на туберкулёз всех членов семьи, обследование контактных лиц в очаге инфекции, а также соблюдение принципов здорового образа жизни.
Будьте здоровы и берегите себя и своих близких!
Вакцинация от кори и COVID-19
Всемирная организация здравоохранения предупреждает: пандемия COVID-19 создает дополнительный риск возникновения вспышек кори. Подробнее – в нашей статье.
Согласно информации ВОЗ, из-за пандемии в 2020 году более 22 миллионов младенцев пропустили первую дозу вакцины против кори. Это на 3 миллиона больше, чем в 2019 году.
Отказ от прививок против кори создает опасные условия для возникновения вспышек болезни.
По сравнению с предыдущим годом, количество зарегистрированных в мире в 2020 году случаев кори снизилось на 80%.
По оценке Роспотребнадзора, снижение заболеваемости корью обусловлено беспрецедентными ограничительными мероприятиями, связанными с неблагополучной эпидемиологической ситуацией по COVID-19. И продолжает настаивать на необходимости вакцинации от кори, как на самой эффективной мере профилактики этого заболевания.
По мнению специалистов, необходимо проводить вакцинацию от COVID-19 при сохранении темпов вакцинации от кори, чтобы «не обменять одну смертельную болезнь на другую».
Корь - одна из самых заразных болезней человека, но ее почти полностью можно предотвратить с помощью вакцинации. По оценкам ВОЗ, за последние 20 лет вакцина против кори спасла от смерти более 30 миллионов человек. Корь - смертельно опасная, но полностью предотвратимая болезнь. Защититься от нее поможет вакцинация
Чем опасны заболевания, прививки против которых включены в календарь?
Памятка для населения по профилактике острых кишечных инфекций.

Чтобы предохранить себя и детей от заболевания острой кишечной инфекцией (ОКИ), необходимо придерживаться следующих рекомендаций:
1)Строго соблюдайте правила личной гигиены, чаще и тщательно мойте с мылом руки:
- после возвращения домой с улицы
- до и после приготовления пищи
- перед употреблением пищи
- после посещения туалета
- после смены подгузника
- после кашля и сморкания
- до и после контакта с больным человеком
! Правильное мытьё рук: при мытье рук внимательно относитесь к межпальцевым промежуткам и околоногтевому ложу. Процесс мытья рук должен занимать не менее 20 секунд.
2)Когда нет возможности помыть руки с мылом - используйте дезинфицирующие средства. Дезинфицирующими средствами для очищения рук являются кожные антисептики на водной или спиртовой основе. Антисептики выпускаются в форме салфеток, жидкостей или геля. Применять антисептики необходимо в соответствии с инструкцией по их применению.
Преимущества антисептиков на спиртовой основе:
- высокая эффективность в сравнении с антисептиками на водной основе (спиртосодержащие антисептики уничтожают 99,9% болезнетворных бактерий и вирусов)
- быстродействие
- сохранение антибактериального действия в течение нескольких часов после использования
- экономичный расход
Преимущества антисептиков на водной основе:
- возможность обработки ран и слизистых оболочек
- не вызывают раздражение и сухость кожи при применении
- можно использовать людям с чувствительной кожей и детям
- без запаха спирта
3)Используйте для питьевых целей бутилированную или кипяченую в течении 5 минут водопроводную воду и воду, привезенную из родников и других природных источников.
4)Используйте кипяченую водопроводную воду:
- для умывания,
- гигиены полости рта,
- для купания маленьких (до 2 летнего возраста) детей.
5)Ошпаривайте кипятком:
- овощи и фрукты - после мытья,
- столовую и кухонную посуду и кухонный инвентарь - перед их использованием.
6)Не приобретайте продукты питания у случайных лиц или в местах несанкционированной торговли.
7)В домашних условиях соблюдайте правила приготовления горячих и холодных блюд, сроки и условия хранения готовых блюд и пищевых продуктов.
8)Ежедневно проводите влажную уборку дома, применяя для обработки туалета дезинфицирующие средства, в соответствии с инструкцией по их применению.
9)В сезон активной передачи (зимне-весенний) острой кишечной инфекции (рота-и норовирусной этиологии) избегайте посещения с детьми до 5 лет многолюдных мест (торговые центры, игровые комнаты, кинотеатры, общественных транспорт и др.).
!При необходимости посещения мест массового скопления людей применяйте меры защиты, например, защитная маска, обработка рук антисептиками, мытье рук сразу после прихода домой.
10)Для защиты детей от ротавирусной инфекции Календарем прививок по эпидемическим показаниям и Региональным календарем прививок Свердловской области регламентировано проведение вакцинации детей против ротавирусной инфекции медицинскими работниками.
11)При наличии у детей и взрослых клинических проявлений острой кишечной инфекции – температура, рвота, и(или) жидкий стул, и(или) боли в животе – обязательно обращайтесь за медицинской помощью.
Следует помнить, что:
- Острая кишечная инфекция вирусной этиологии (ротавирусная или норовирусная инфекции) протекают с легкой клиникой (в течение 1-2 дней температура до 38 С° и однократная рвота и(или) однократный жидкий стул) и зачастую не расценивается заболевшим как инфекционное заболевание. При этом больной кишечной инфекцией выделяет от 5 до 47 дней в окружающую среду большое количество возбудителя инфекции и, беспрепятственно посещая организованный коллектив, создает риски групповой заболеваемости ОКИ.
- Доказана высокая контагиозность норовируса – менее 10 вирусных частиц норовируса достаточно, чтобы при попадании в желудочно-кишечный тракт здорового взрослого человека вызвать заболевание.
! Если у вас появились симптомы кишечной инфекции – останьтесь дома, не ходите на работу или учебу, чтобы не заразить других людей.
Меры предосторожности при общении с больным острой кишечной инфекцией:
1)Если кто-либо в вашем доме заразился острой кишечной инфекцией, необходимо изолировать его от других членов семьи.
!В течение трех-пяти дней избегайте тесного общения с заразившимся.
2)Если вы общаетесь или ухаживаете за больным кишечной инфекцией, предпримите дополнительные меры предосторожности, пока находитесь рядом с больным: надевайте одноразовые перчатки и маску для лица, которая закрывает нос и рот.
! Выбрасывайте одноразовые перчатки сразу после их использования.
3)Выделите заболевшему отдельную посуду, обрабатывайте ее дезинфицирующим средством в соответствии с инструкцией по применению средства.
4)Проводите регулярно дезинфекцию поверхностей, с которыми соприкасается больной:
- санитарно-техническое оборудование,
- дверные ручки
- пульты дистанционного управления
- клавиатура компьютера
- игрушки и т.п.
! Используйте дезинфекционные средства в соответствии с инструкцией по применению. !Инструктаж по проведению дезинфекционных мероприятий в домашнем очаге ОКИ должен проводиться медицинскими работниками, осуществляющими наблюдение за контактными.
5)Стирайте отдельно и вручную загрязненную одежду заболевшего, а также одежду в которой вы общались с больными людьми или посещали больницы. Эта мера поможет предотвратить распространение инфекции в стиральной машине или перенести её на другую одежду.
Если вы или ваши близкие заразились острой кишечной инфекцией, ограничьте общение с окружающими людьми, чтобы не распространять инфекцию.
Соблюдайте меры профилактики ОКИ и БУДЬТЕ ЗДОРОВЫ!






Если представить в цифрах масштабы этой катастрофической эпидемии, то, по данным статистики, за все время ВИЧ было заражено около 80 миллионов людей, и самое печальное, что смерть настигла уже половину из этого числа. ВИЧ больше всего распространен среди самой активной части населения, в том числе страдают заболеванием и беременные женщины.


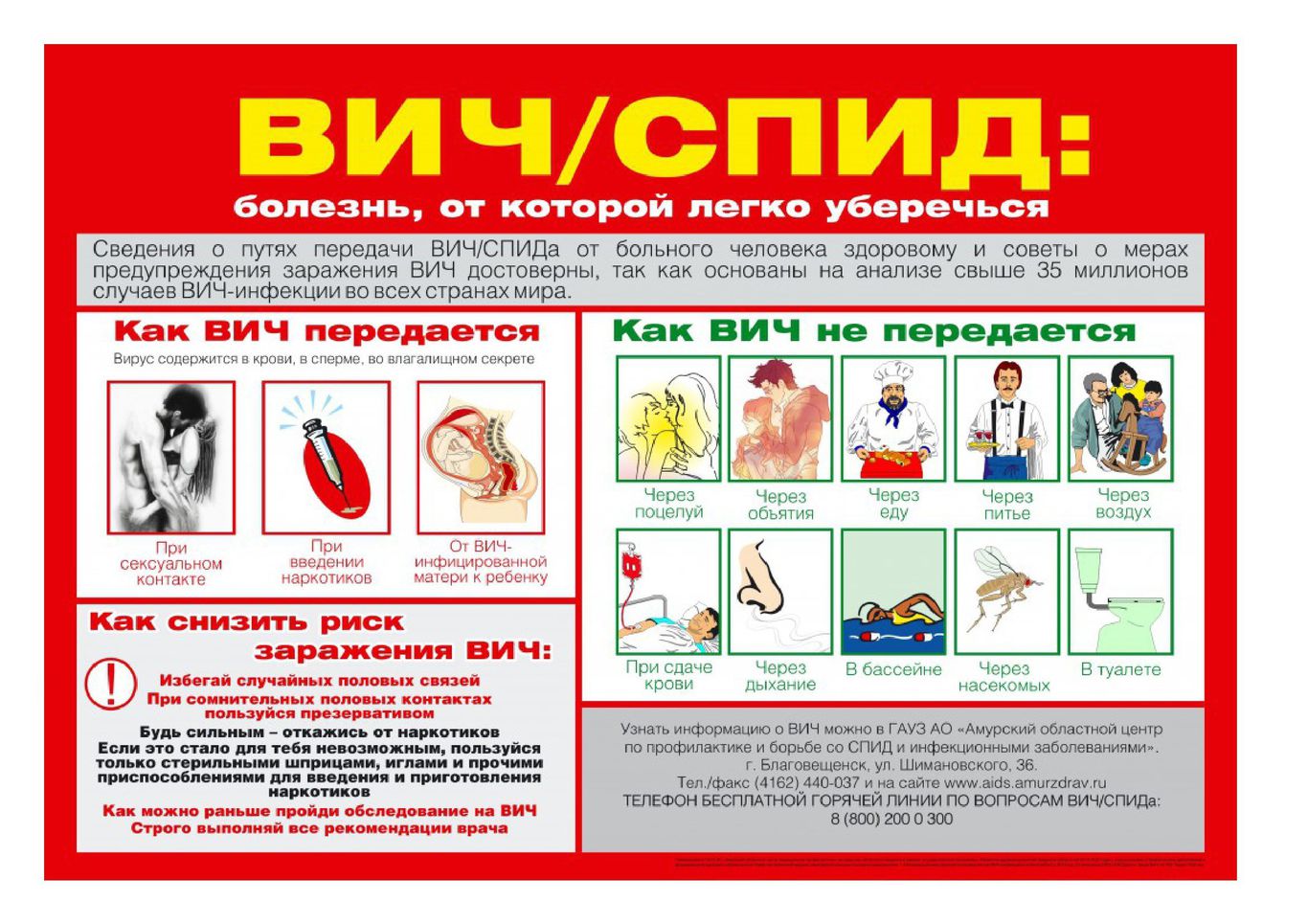
ЭТО НАДО ЗНАТЬ!
Свердловская область – традиционно, с начала 2000-х годов, относится к регионам с высоким уровнем пораженности населения ВИЧ-инфекцией.
Заболеваемость в 2 раза превышает среднероссийский уровень. Всего в Свердловскойобласти зарегистрировано 93 494 случая ВИЧ-инфекции. Уровень пораженности составляет 1,6 процентов. На сегодняшний день в области проживает более 73 тысяч ВИЧ-положительных. Наряду с этим, с 2015 года не регистрируется рост новых случаев ВИЧ-инфекции. Максимальное снижение заболеваемости отмечено среди подростков и молодежи до 29 лет.Эта ситуация развивается на фоне ежегодного увеличения объема обследования населения.
Для привлечения жителей области к обследованию на ВИЧ в регионе используется метод низкопорогового экспресс-тестирования. С 2015 года специалисты ГБУЗ «ОЦ СПИД» и учреждений здравоохранения области ежегодно дополнительно обследуют с помощью экспресс- тестов более двухсот тысяч человек (пять процентов от населения). Низкопороговое экспресс-тестирование проводится на улицах городов, в торговых центрах, на рабочих местах, в учебных заведениях и т.д. Для вовлечения в систему тестирования всех ключевых групп в Свердловской области с 2013 года организовано обследование в изоляторах временного содержания; при освидетельствовании на употребление психоактивных веществ; в негосударственных реабилитационных центрах для наркозависимых. Обследование на ВИЧ включено в диспансеризацию взрослого населения. Также проходят обследование половые партнеры беременных женщин. Свердловская область – это регион с максимальным числом ВИЧ-инфицированных, получающих антиретровирусную терапию - 28 700 человек. (более 50 процентов от состоящих на диспансерном учете). На сегодняшний день, все нуждающиеся в лечении обеспечены антиретровирусными препаратами. Эффективность лечения подтверждается неопределяемым уровнем вирусной нагрузки у 80 процентов пациентов. Это значит, что сохранена их жизнь, трудоспособность, снижен риск новой передачи ВИЧ-инфекции контактным. С 2015 года наметилась тенденция к снижению летальности, в прошлом году показатель
составил два с половиной процента. Программы профилактики вертикального инфицирования (среди беременных женщин и их партнеров) позволили снизить риск заражения детей до 1,6 процента. В Екатеринбурге, также как в области, с 2015 года отмечается снижение новых случаев ВИЧ-инфекции при высоком уровне охвата обследованием - 23 процента: Так в 2015 году в Екатеринбурге было зафиксировано 1782 новых случаев ВИЧ-инфекции. Показатель заболеваемости составил 123,2 на 100 тысяч населения. А в 2016 г. – 1647 случаев, показатель - 113,9. Показатель заболеваемости в Екатеринбурге в 2016 году ниже среднеобластного на 35 процентов. Всего в Екатеринбурге выявлено 28 300 случая ВИЧ-инфекции. Пораженность составляет - 1,6 процентов.
С 2013 года действует целевая программа «Профилактика – упреждающий удар», с ежегодным финансированием первичной профилактики (информирование населения) в объеме полтора миллиона рублей.
Сложная эпидемическая ситуация потребовала создания региональной системы первичной профилактики ВИЧ-инфекции. В области реализуется Концепция информирования, которая обеспечивает создание единого информационного пространства с участием всех субъектов профилактики.
С 2012 года во всех образовательных учреждениях внедрена региональная обучающая программа, разработанная ГБУЗ СО «ОЦ СПИД» и Министерством образования Свердловской области. Выделено отдельное направление «Профилактика ВИЧ в сфере труда», в рамках которого проводится экспресс - тестирование сотрудников предприятий, вопросы профилактики ВИЧ/СПИД включены в инструктажи по охране труда. Проводится мониторинг содержания коллективных договоров на наличие обязательств по профилактике ВИЧ-инфекции. Новые внедренные технологии профилактики, выявления и лечения ВИЧ-инфекции показывают эффективность, как в количественных, так и качественных показателях, характеризующих ситуацию с ВИЧ-инфекцией.
Качественные показатели:
- снижение темпа прироста пораженности (с 11,6 процентов в 2013 г. до 7,7 процентов в 2016 г.);
-ежегодное увеличение пациентов, получающих терапию (на 10 процентов);
-стабильно высокий уровень числа пациентов – 80 процентов- с неопределяемой вирусной нагрузкой;
- снижение летальности (2,5%);
- при росте пораженности ВИЧ-инфекцией, среди людей, живущих с ВИЧ, не наблюдается тенденции к росту заболеваемости туберкулезом и летальности от туберкулеза;
- снижение уровня инфицирования детей от ВИЧ-инфицированных женщин (1,6 процентов).
Всего родилось детей от ВИЧ-инфицированных женщин – 17 348, ежегодно
рождается до 1500 детей.
С 27 ноября по 3 декабря 2017 года пройдёт четвёртая Всероссийская акция «Стоп ВИЧ/СПИД». Её организует Фонд социально-культурных инициатив при поддержке Министерства здравоохранения РФ, Министерства образования и науки РФ, Министерства связи и массовых коммуникаций РФ, Федерального агентства по делам молодёжи (Росмолодёжь), Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека (Роспотребнадзор), Союза ректоров России, ведущих высших учебных заведений России, а также Русской Православной Церкви. Акция приурочена к Международному дню борьбы со СПИДом (1 декабря). В период проведения акции пройдут, ставшие уже традиционными тематические недели -«Всероссийская неделя тестирования на ВИЧ», «Неделя знаний о ВИЧ», «Неделя активных действий против ВИЧ». Подробная программа форума на сайте www.o-spide.ru В Екатеринбурге в рамках Всероссийской акции «Стоп ВИЧ/СПИД» пройдет неделя тестирования. С 27 ноября по 2 декабря (с пн. по сб. включительно) кабинет быстрого тестирования в СПИД-центре (ул. Ясная, 46, каб. 104) будет работать с 9-00 до 20-00!
А 1 декабря на пешеходной улице Вайнера (угол Вайнера-Попова) будет работать мобильный пункт быстрого тестирования на ВИЧ с 17 до 22 часов. В пунктах тестирования бесплатно и анонимно можно пройти достоверный тест на ВИЧ и узнать результат уже через 10 мин.
Эпидситуация за 6 месяцев 2017 года
На 01.07.2017 кумулятивное число зарегистрированных ВИЧ – инфицированных на территории Свердловской области составило 91237 человек. Число лиц живущих с ВИЧ – 59756 человек (без учета умерших; лиц, выявленных с других территорий, ГУФСИН). Показатель пораженности составляет 1380,0 на 100 тысяч населения.
В Свердловской области с 2014 года наметилась тенденция к замедлению темпов прироста первичной заболеваемости ВИЧ-инфекцией, за 2016 год регистрируется снижение впервые выявленных ВИЧ-инфицированных на 6,6% (6295 случаев).
За 6 месяцев 2017 года зарегистрировано 3612 случаев, показатель на 100 тысяч обследованных составил 81,9 – рост на 4,8% по сравнению с 6 месяцами 2016года - 3437 случаев, показатель 100 тысяч обследованных составлял - 77,9.
Среди вновь выявленных ВИЧ – инфицированных 62,6% мужчины, 37,4% женщины.
Наибольшее количество вновь выявленных в возрасте 30-39 лет (1677 человек, показатель заболеваемости составил 239,8, на 2 месте лица в возрасте 40-49 лет – показатель заболеваемости 124,3, на третьем месте лица в возрасте 20-29 лет – 117,5.
Распределение вновь выявленных лиц по коду выявления показало, что наибольшее количество вновь выявленных лиц приходится на код «Обследуемые по клиническим показаниям» 897 случаев, 24,8% от общего числа выявленных ВИЧ – инфицированных. На втором месте «Прочие контингенты» - 746 случаев 20,7%, на третьем месте «Лица, употребляющие ПАВ» - 538 случаев 14,9% от вновь выявленных ВИЧ – инфицированных.
За 6 месяцев 2017 года зарегистрирован рост выявления ВИЧ-инфекции в 16 территориях: Асбестовский ГО, Бисертский ГО, Тавдинский ГО, Березовский ГО, ГО Ревда, Режевской ГО, Каменский ГО, Верхнесалдинский ГО, ГО Староуткинск, Сосьвинский Го, город Нижний Тагил, Нижнесерьгинский Го, Новолялинский ГО, Кушвинский ГО, ГО Нижняя Салда, МО Алапаевское.
СКОЛЬКО МОЖНО ПРОЖИТЬ С ВИЧ?
Ответить на этот вопрос можно только одной фразой: «Никто не знает». Иногда называют «сроки» жизни с ВИЧ (15, 10 и даже 5 лет), на самом деле эти данные не верны, они основаны на усредненной статистике, к тому же зачастую устаревшей.
Продолжительность жизни конкретного человека с ВИЧ невозможно измерить, так как: – эпидемия ВИЧ-инфекции началась чуть более 30 лет назад. Есть люди, которые живут с ВИЧ все это время, и, очевидно, они проживут еще больше. Так что точно известно только то, что с ВИЧ можно жить более 30 лет, но это не предел, а время существования эпидемии; – около 15 лет назад появились эффективные методы лечения, которые останавливают развитие ВИЧ-инфекции и обращают ее вспять (антиретровирусная терапия). Люди даже на стадии СПИДа с помощью современных препаратов возвращали здоровье и снова начинали жить обычной жизнью. Многие ученые работают над созданием новых методов лечения ВИЧ – инфекции. Вполне возможно, что через несколько лет появятся новые, более совершенные и радикальные препараты, которые смогут полностью избавлять человека от вируса. Даже если у человека есть ВИЧ, это не значит, что срок его жизни «отмерен». ВИЧ-инфекция – это серьезное и потенциально опасное для жизни хроническое заболевание, но с ним можно жить многие годы. И только от человека зависит, насколько полноценной и насыщенной будет его жизнь.
ЧТО ТАКОЕ АНТИРЕТРОВИРУСНАЯ ТЕРАПИЯ?
Существует единственный метод лечения, который может остановить развитие ВИЧ-инфекции и предотвратить стадию СПИДа - это антиретровирусная терапия, ее также называют высокоактивной антиретровирусной терапией (ВААРТ). Данная терапия состоит из нескольких препаратов, которые принимаются ежедневно. Эти препараты действуют на вирус, блокируя вещества (ферменты), которые нужны ему для размножения. Если ВААРТ действует эффективно, ее принимают постоянно, без перерывов.
Современная ВААРТ не может уничтожить ВИЧ в организме полностью, но она сохраняет людям с ВИЧ жизнь и здоровье, не давая вирусу вредить иммунной системе. При приеме антиретровирусной терапии вирусная нагрузка становится неопределяемой и остается такой, пока человек принимает ВААРТ. При этом ВИЧ-инфекция оказывается «обезвреженной» и иммунный статус перестает снижаться. К сожалению, если человек прекращает принимать терапию, вирусная нагрузка сразу начинает повышаться.
Поэтому ВААРТ предназначена для того, чтобы принимать ее постоянно. При назначении ВААРТ очень важно не пропускать прием препаратов и вовремя их принимать. В противном случае, уровень препаратов в крови может стать ниже оптимального, вирус снова начнет размножаться. Выживут разновидности вируса, которые стали резистентны (устойчивы) к данным препаратам, и терапия перестанет действовать.
ДИАГНОСТИКА И ЛЕЧЕНИЕ ВИЧ-ИНФЕКЦИИ ПРОВОДЯТСЯ БЕСПЛАТНО, ЗА СЧЕТ СРЕДСТВ ГОСУДАРСТВА!
Более подробно об антиретровирусных препаратах можно узнать на http://arvt.ru/
МОГУТ ЛИ ЛЮДИ, ЖИВУЩИЕ СО СТАТУСОМ ВИЧ ИМЕТЬ ЗДОРОВЫХ ДЕТЕЙ?
Наличие ВИЧ- инфекции у беременной женщины не должно являться ключевым аргументом в пользу принятия решения об аборте. На сегодняшний день медицина знает достаточно много о том, как предотвратить передачу ВИЧ от матери ребенку. ВИЧ-положительные женщины могут рожать здоровых, не инфицированных детей.
По данным Всемирной организации здравоохранения, риск передачи ВИЧ от матери ребенку без какого-либо вмешательства составляет 20–45%, в то время как при проведении профилактических мероприятий этот риск можно снизить до 1 - 2%.
Профилактика передачи ВИЧ от матери ребенку заключается в приеме ВИЧ-положительной беременной женщиной специальных препаратов, уменьшающих концентрацию ВИЧ в крови женщины, что, в свою очередь, приводит к уменьшению риска передачи вируса малышу (во время беременности и родов). Во время беременности каждой женщине предлагается дважды пройти тест на ВИЧ. Если результат тестирования оказывается положительным, назначается профилактическая химиотерапия.
Пройти обследование на ВИЧ должен и партнер беременной женщины. Женщина может быть не инфицирована, а партнер может иметь положительный ВИЧ-статус и не знать об этом. Если оба партнера пройдут обследование на ВИЧ, это может предотвратить инфицирование будущего ребенка. После рождения малыша ВИЧ-положительной женщине придется отказаться от грудного вскармливания, вирус может быть передан ребенку через микротрещины на слизистой оболочке ротовой полости младенца.




Что такое туберкулез?
Туберкулез (чахотка) – это инфекционное заболевание, вызываемое микобактериями туберкулеза, которые часто называют палочками Коха. Заболевание развивается только в ответ на размножение в организме человека этих микробов.
Когда современный читатель сталкивается с этим названием болезни, то у большинства возникает образ бледного, истощённого непрерывно кашляющего человека. Большинство искренне верят, что туберкулёзом заражаются только в местах не столь отдалённых и если ты не бродяга, то заболевание тебе не грозит. В действительности же практически любой человек, за исключением отшельников, не выходящих из дома, подвергается риску инфицирования, а значит и возможности заболеть туберкулёзом.
Туберкулёз это проблема всего человечества. К настоящему времени около трети населения мира инфицированы микобактериями туберкулёза (этот микроорганизм является возбудителем туберкулёза). Каждый год 1% населения планеты инфицируется туберкулёзом. Ежегодно регистрируют примерно 8,4 миллиона новых случаев туберкулёза и примерно 2 миллиона человек умирают от этого заболевания.
Туберкулёз это не просто социально обусловленное заболевание, а заболевание инфекционное. Заболевание, которое передаётся от человека к человеку воздушно-капельным путём, то есть при кашле и даже разговоре. К сожалению, определить по внешнему виду эпидемически опасного больного не представляется возможным.
Туберкулёз не зря называют «коварным» заболеванием. И это правда! Выраженные симптомы заболевания, увы, проявляются зачастую только при необратимых изменениях в лёгких. В большинстве же случаев - заболевший туберкулёзом человек длительное время чувствует себя удовлетворительно
Как можно заразиться туберкулезом?
Основным источником заражения туберкулезом является человек, который болеет туберкулезом легких. Из дыхательных путей, особенно во время кашля, отделяется мокрота, содержащая микобактерии туберкулеза. Мелкие капли мокроты могут попадать в дыхательные пути здорового человека, находящегося рядом. Мокрота может оседать на поверхности пола или земли, на предметах и вещах. Инфекция может попасть в организм человека вследствие нарушения правил гигиены – например, если не вымыть руки после контакта с поручнями в общественном транспорте или употреблять в пищу немытые овощи и фрукты, плохо обработанное мясо и некипяченое молоко.
Что же происходит при вдыхании туберкулезных палочек?
В большинстве случаев, если иммунная система человека находится в норме, вдыхание туберкулезных палочек не приводит к заболеванию в активной стадии. К попавшим в дыхательные пути микобактериям устремляется целое войско клеток-защитников, которые поглощают и убивают большую часть болезнетворных микроорганизмов. Но некоторые микобактерии могут уцелеть и в течение долгого времени оставаться неактивными. Таким образом, «нападение» болезнетворных организмов на организм остается без последствий. Однако, спустя месяцы и даже годы, при ослаблении иммунитета в результате какой-либо другой болезни, недостаточного питания или стресса, бактерии туберкулеза начинают размножаться, уничтожая своей массой клетку-хозяина и полагая начало развитию активного туберкулеза.
В некоторых случаях при первом же попадании инфекции в организм бактерии могут размножаться, вызывая серьезные повреждения легочной ткани. Это случаи активного легочного туберкулеза, который может стать источником дальнейшего распространения инфекции.
В ряде случаев болезнетворные бактерии, попав в легкие, могут по лимфатическим сосудам или с током крови переноситься в другие части тела, попадая в почки, кости и суставы, мозг и т.д. При хороших защитных силах организма микобактерии остаются в неактивном состоянии долгое время, но при ослаблении организма в этих частях тела также может развиться туберкулез.
Что может снизить защитные силы вашего организма?
Если в дыхательные пути попадет слишком большое количество туберкулезных палочек-микобактерий, организм может не справиться с таким натиском. Если Вы длительное время общаетесь с больным туберкулезом, ваш организм подвергается постоянным атакам, и может настать момент, когда он больше не сможет эффективно сопротивляться инфекции. Известны также другие факторы, содействующие развитию микобактерий в организме:
- стресс - душевное или физическое перенапряжение;
- неумеренное потребление алкоголя;
- курение;
- недостаточное или неполноценное питание;
- другие болезни, ослабляющие организм.
Дети, подростки, беременные женщины и пожилые люди более подвержены инфекции.
Как уберечься от заболевания?
Чтобы не заболеть туберкулезом, необходимо вести здоровый образ жизни. Для крепкого здоровья нужна здоровая нервная система, поэтому важно избегать стрессов. Пища должна быть полноценной, обязательно должна содержать достаточное количество белков. Важным условием для поддержки здоровья должна быть ежедневная нормальная физическая нагрузка. Пыльные непроветриваемые помещения благоприятствуют распространению туберкулезных бактерий. Для профилактики заболевания необходимо проветривать помещения.
Где можно пройти обследование?
Флюорографическое обследование грудной клетки можно сделать в поликлинике по месту жительства. При подозрении на туберкулез участковый врач или врач-специалист после клинического дообследования направит на консультацию к фтизиатру в противотуберкулезный диспансер.
Кто должен чаще осматриваться на туберкулез?
Существует несколько уязвимых групп граждан и профессиональных категорий специалистов, которые в силу различных причин должны чаще обследоваться на туберкулез.
Два раза в год должны проходить осмотр:
- военнослужащие, проходящие военную службу по призыву;
- работники родильных домов (отделений);
- лица, находящиеся в тесном бытовом или профессиональном контакте с источниками туберкулезной инфекции;
- лица, снятые с диспансерного учета в туберкулезном учреждении или подразделении в связи с выздоровлением в течение первых 3-х лет после снятия с учета;
- лица, перенесшие туберкулез и вылечившиеся от него самостоятельно, но имеющие остаточные изменения в легких в течение первых 3-х лет с момента выявления остаточных изменений;
- ВИЧ-инфицированные;
- лица, состоящие на диспансерном учете в наркологических и психиатрических учреждениях;
- лица, освобожденные из следственных изоляторов и исправительных учреждений в течение первых 2-х лет после освобождения;
- подследственные, содержащиеся в следственных изоляторах, и осужденные, содержащиеся в исправительных учреждениях.
Один раз в год должны проходить обязательный осмотр на туберкулез:
- больные хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, мочеполовой системы, сахарным диабетом;
- лица, получающие кортикостероидную, лучевую и цитостатическую терапию;
- лица, принадлежащие к социальным группам высокого риска заболевания туберкулезом: без определенного места жительства, мигранты, беженцы, вынужденные переселенцы, проживающие в стационарных учреждениях социального обслуживания и учреждениях социальной помощи для лиц без определенного места жительства и занятий;
- работники учреждений для детей и подростков: социального обслуживания, лечебно-профилактических, санаторно-курортных, образовательных, оздоровительных и спортивных.
Необходимо отметить, что кроме вышеуказанных групп, обязанных проходить осмотр на туберкулез один раз в год, профилактическим осмотрам на туберкулез не реже 1 раза в год подлежит и прочее население, проживающее на территории республики независимо от рода деятельности и места работы. Такая необходимость была введена постановлением Главного государственного санитарного врача Республики Саха (Якутия) от 24.07.2012 года № 5 в связи с тем, что в Республике Саха (Якутия) отмечается напряженная эпидситуация по туберкулезу, и необходимо усилить профилактическую работу среди населения в целях активного своевременного выявления туберкулеза среди населения, тем самым предупредив дальнейшее распространение туберкулеза среди жителей республики.
Кроме того, в индивидуальном (внеочередном) порядке осматриваются:
- лица, обратившиеся за медицинской помощью с подозрением на заболевание туберкулезом;
- лица, проживающие совместно с беременными женщинами и новорожденными;
- граждане, призываемые на военную службу или поступающие на военную службу по контракту;
- лица, у которых диагноз «ВИЧ-инфекция» установлен впервые.
Как уберечь ребенка от заболевания туберкулезом?
Снизить риск заболевания туберкулезом ребенка можно проведением вакцинации БЦЖ, которая является обязательной и проводится бесплатно всем детям в роддоме с 3-х суток жизни (при отсутствии медицинских противопоказаний). Дети, не привитые в роддоме, прививаются в отделениях патологии новорожденных или в условиях детской поликлиники, при этом в возрасте старше 2-х месяцев перед прививкой БЦЖ необходимо предварительно поставить пробу Манту с 2 ТЕ и прививка проводится в случае отрицательной пробы.
Повторные прививки – ревакцинация БЦЖ – проводится в 7 лет и 14 лет. Если у ребенка или подростка в декретированный возраст (7 и 14 лет) имелся медицинский отвод или проба Манту с 2 ТЕ была сомнительной (а это также является противопоказанием к проведению прививки), то ревакцинация против туберкулеза проводится в течение одного года после наступления указанного возраста. Ревакцинация БЦЖ проводится неинфицированным микобактериями туберкулеза (МБТ) туберкулинотрицательным детям и подросткам.
Если у ребенка или подростка не сформировался постпрививочный знак (рубчик) или его размер менее 2-х мм, то при отрицательной пробе Манту с 2 ТЕ через 2 года после вакцинации и через 1 год после ревакцинации проводится повторная прививка против туберкулеза.
Для своевременного выявления инфицирования туберкулезом всем детям в РФ ежегодно проводится туберкулиновая проба Манту.
Часто болеющие дети или дети, имеющие хронические заболевания, составляют группу риска по туберкулезу. Этой категории детей уделяется особое внимание, проводятся дополнительные лечебно-профилактические мероприятия, которые определяет участковый врач, врач-специалист, медицинский работник детского учреждения. При наличии медицинских показаний ребенок направляется на консультацию к фтизиатру по месту жительства. Для того чтобы оградить ребенка от заболевания, сами взрослые должны быть уверены, что они ЗДОРОВЫ, и своевременно проходить медицинские осмотры.
Как определить, что у меня есть заболевание?
Основные симптомы, характерные для туберкулеза:
- кашель на протяжении 2–3 недель и более;
- боль в груди;
- потеря веса;
- наличие крови в мокроте;
- потливость по ночам;
- периодическое повышение температуры;
- общее недомогание и слабость;
- увеличение периферических лимфатических узлов.
Если Вы обнаружили у себя эти симптомы, немедленно обращайтесь к врачу!
Могу ли я заразить окружающих?
Больной человек является источником инфекции, пока не приступит к интенсивному лечению. Но как только лечение начато, опасность инфицировать окружающих быстро снижается. Это может подтвердить анализ мокроты на туберкулезные палочки. Если их не удается обнаружить при микроскопическом исследовании, то риск заражения для родных и близких в случае Вашего заболевания невелик. Однако если Вы начали прием противотуберкулезных таблеток, очень важно завершить полный курс лечения, то есть принять все без исключения прописанные лекарства без перерыва даже в том случае, если Вы начнете чувствовать себя лучше.
В отличие от других заболеваний лечение туберкулеза требует приема нескольких специальных антибиотиков в течение длительного времени. Причина этого – наличие трех разных по своей активности групп туберкулезных бактерий:
- Активно размножающиеся бактерии в открытых полостях. Они выходят с мокротой, делая больного источником инфекции для окружающих.
- Медленно размножающиеся бактерии в защитных клетках организма, окружающих открытые полости.
- Бактерии в плотных очагах, которые большую часть времени «дремлют», но при отсутствии соответствующего лечения могут активизироваться и также наносить большой вред организму.
Поэтому даже если Вы после начала терапии почувствовали облегчение и долгое время Вас почти ничто не беспокоит, необходимо закончить полный курс лечения, чтобы убить даже «дремлющие» бактерии, иначе болезнь не замедлит возвратиться. Также очень важно не пропускать прием таблеток и не прерывать лечение. Если курс лечения будет не завершен или прерван, погибнет только часть бактерий, а оставшиеся выработают устойчивость к препаратам и оденутся в непробиваемую для привычных лекарств броню. Болезнь не будет излечена, а просто перейдет в форму, устойчивую к лекарственному воздействию, которая еще более опасна как для Вас, так и для окружающих Вас людей.
Если Вы пропустили прием таблеток, как можно скорее сообщите об этом Вашему лечащему врачу, он посоветует, как избежать неприятных последствий.
Также очень важно сообщить врачу о любых признаках побочных эффектов при приеме лекарств, таких как сыпь, желтуха, расстройство зрения или ухудшение слуха, желудочно-кишечные расстройства, покалывание в кончиках пальцев на руках и ногах. Врач даст Вам нужный совет. В преодолении инфекции очень важно состояние общего здоровья, поэтому воздержитесь от алкоголя и курения (или, по крайней мере, уменьшите их прием) .
Старайтесь больше отдыхать, правильно и полноценно питаться, дышите свежим воздухом. Никогда не сплевывайте на пол или на дорогу, используйте для этого вашу индивидуальную плевательницу. Проветривайте время от времени помещение, в котором находитесь. Кашляя, прикрывайте рот платком.
Будьте внимательны к родным и близким. Если Вы заметили у кого-либо симптомы туберкулеза, посоветуйте немедленно обратиться к врачу.
Излечим ли туберкулез?
В настоящее время имеется много противотуберкулезных препаратов, прием которых позволяет полностью излечить болезнь. Главными условиями лечения туберкулеза являются своевременное выявление путем профилактических осмотров и раннее обращение больных за специализированной медицинской помощью к врачу-фтизиатру. Больной туберкулезом должен своевременно принимать лечение в полном объеме, предписанном ему врачом. Перерывы в лечении приводят к развитию устойчивой к лекарствам формы туберкулеза, вылечить которую намного сложнее.
Как долго больной туберкулезом должен лечиться?
Больной должен полноценно пролечиться не менее 6–8 месяцев: в течение 2–3 месяцев в туберкулезном стационаре, затем в условиях дневного стационара и потом амбулаторно. Противотуберкулезные препараты очень дорогие, но больному они предоставляются бесплатно. Если больной прекратит лечение досрочно или не будет принимать все прописанные ему лекарства, это приводит к возникновению лекарственной устойчивости и впоследствии микобактериями туберкулеза с лекарственной устойчивостью могут быть инфицированы члены семьи больного и окружающие.
Устойчивость к одному препарату поддается лечению другими противотуберкулезными препаратами. А вот когда возникает резистентность к нескольким основным противотуберкулезным препаратам, это представляет значительную опасность и для больного, и для общества.
Лечить больных с множественной устойчивостью палочки Коха сложно и чрезвычайно дорого (курс лечения стоит в 100–150 раз дороже обычного курса лечения), длительность лечения может достигать нескольких лет и далеко не всегда оно оказывается успешным: можно потерять не только легкое (после оперативного вмешательства), но и жизнь. Поэтому главное – соблюдение больными предписанных сроков и методов лечения и прием всех препаратов, которые прописал фтизиатр.
Что делать, если в семье есть больной туберкулезом?
Если в семье есть больной туберкулезом, то, прежде всего, он сам должен осознавать, что от его культуры и дисциплинированности очень многое зависит. Естественно, больной должен выполнять правила личной гигиены. Но не меньшее значение имеет грамотность в вопросах гигиены всех членов семьи и близких, проживающих в очаге туберкулеза.
Больной должен иметь свою комнату, а если нет такой возможности, то свой угол. Кровать следует поставить поближе к окну, отгородить ее ширмой. Нельзя спать на диване, которым днем пользуются другие члены семьи, на котором играют дети. У больного должна быть своя посуда, все вещи следует хранить отдельно. Плевательницу должен обрабатывать сам больной.
Как помочь больному, как дезинфицировать его вещи, делать уборку в помещении, обрабатывать мокроту – об этом расскажут в туберкулезном диспансере. Вся семья больного должна наблюдаться в диспансере по контакту, вовремя обследоваться и проходить профилактические курсы лечения в соответствии с рекомендациями фтизиатра.
Нужно ли обрабатывать квартиру, если раньше там жил больной туберкулезом?
Обязательно. Микобактерии туберкулеза долго сохраняют свою жизнеспособность в окружающей среде, особенно во влажных и запыленных помещениях. Губительными для микобактерий являются длительное ультрафиолетовое излучение и дезинфицирующие средства. Лучше, чтобы обработку помещения по заказу провели специалисты дезинфекционной службы. Если в Вашем населенном пункте нет дезинфекционной службы, то получить консультацию по правильной обработке помещения своими силами Вы сможете у фтизиатра.
материалы с сайта http://dembol.ru/materialy/192...
Буклет " Мы против наркотиков", Выбор в твою пользу
Иммунизация жизненно важна для каждого человека. Предупредить. Защитить. Привить
Сегодня уже доказано, что самым эффективным инструментом профилактики инфекций и наиболее важным достижением медицины является иммунизация, появляются новые вакцины и технологии их производства, включая живые векторы, ДНК вакцины, рекомбинантные. Все это позволяет расширить показания их применения. Применение вакцин позволило снизить, а в некоторых случаях - полностью ликвидировать ряд болезней, от которых ранее страдали и умирали десятки тысяч детей и взрослых.
Плановая иммунизация против таких болезней как коклюш, полиомиелит, столбняк, дифтерия, корь и эпидемический паротит ежегодно спасает жизнь и здоровье примерно 3 млн. человек во всем мире. Еще в начале прошлого столетия ежегодно корь уносила жизни почти миллиона детей в возрасте до пяти лет, 21 500 новорожденных и 30 000 женщин погибали от столбняка, который и сегодня поражает беднейшие слои детей и женщин, когда роды происходят в антисанитарных условиях и матери не были привиты против столбняка.
В настоящее время на планете проживает около 20 млн. человек с последствиями перенесенного полиомиелита. В то время, как развивающиеся страны борются за то, чтобы получить вакцины для детей, в развитых странах возникают другие проблемы: население успокоилось в связи с низким уровнем заболеваемости детей и взрослых, родители необоснованно отказываются от проведения прививок детям. Эти ложные убеждения могут привести к росту таких заболеваний, как дифтерия, корь, коклюш, эпидемический паротит, краснуха, полиомиелит. Пропаганда против иммунизации в Англии послужила причиной развития эпидемии коклюша из-за отказа от профилактических прививок 50% родителей, в результате многие не привитые дети, которых можно было спасти, умерли.
В Украине в связи с увеличением количества отказов от прививок против краснухи отмечается рост этого заболевания у не привитых детей.До сих пор пока существует угроза заноса полиомиелита в страну, так как эта инфекция еще не ликвидирована в мировом масштабе, прививку против полиомиелита может и должен получить каждый ребенок, не зависимо от места жительства и наличия страхового полиса. Излечить полиомиелит невозможно, но его можно предотвратить.
Существующая в настоящее время в России практика иммунизации детей основана на применении вакцины для профилактики полиомиелита инактивированной для первой и второй вакцинации детей 1-го года жизни и живой полиомиелитной вакцины для третьей вакцинации детей 1-го года жизни и ревакцинации детей старших возрастов. Эти препараты обеспечивают формирование надежного иммунитета к вирусу полиомиелита.
В 2002 году Российской Федерации, получила сертификат региона ВОЗ, как свободного от полиомиелита, и на сегодняшний день проводятся все мероприятия для поддержания статуса территории свободной от полиомиелита.
В рамках программы ВОЗ "Здоровье XXI века" Россия, проводит работу по ликвидации кори. В 2010 году на территории РФ в целом начались мероприятия по сертификации территории, как свободной от эндемической кори. Заболевание корью может привести к пневмонии, судорогам, задержке умственного развития, потере слуха и даже смерти. Самая эффективная защита от кори – прививка.
Сегодня против кори прививаются не только дети и подростки, но и взрослые, относящиеся к группам "риска" в возрасте до 35 лет не болевшие и не привитые против кори, привитые однократно, а также не имеющие сведений о прививках. В результате за последние годы уменьшилось количество очагов коревой инфекции с вторичными случаями заболеваний в школах, средних и высших учебных заведениях. Не регистрируются заболевания в детских яслях и младших группах детских дошкольных учреждений, что, безусловно, является доказательством эффективности вакцинопрофилактики.
В России продолжается регистрация заболеваемости эпидемическим паротитом. В 2010 году в сравнении с 2009 годом заболеваемость снизилась в 3 раза. Эпидемический паротит (народное название - "свинка") это прежде всего детская инфекция. Иногда заболевание протекает очень тяжело. У одного из 10 больных детей, наблюдаются симптомы менингита. У многих детей переболевших этой инфекцией возникала потеря слуха. У мальчиков часто сопровождается болезненным отеком яичек, что может привести к нарушению детородной функции; примерно 1/4 всех случаев мужского бесплодия обусловлено именно перенесенной в детстве инфекцией.
В последние годы, благодаря внедрению в практику здравоохранения отечественной паротитно-коревой вакцины, значительно улучшились показатели охвата вакцинацией против паротита детей в декретированные сроки.
В настоящее время отмечается снижение заболеваемости краснухой. С 2007 года заболеваемость краснухой снизилась в 400 раз. Краснуха представляет большую опасность для беременных. Примерно у половины женщин, которые заболевают краснухой в первые три месяца беременности, может возникнуть выкидыш или родиться ребенок с очень тяжелыми дефектами развития, такими, как пороки сердца, слепота, глухота и умственная отсталость. Поэтому мы настоятельно рекомендуем родителям привить своих детей от краснухи, особенно девочек, как будущих мам, во избежание тяжелых последствий, к которым может привести заболевание в период беременности.
Вирусные гепатиты В (ГВ) и С (ГС) – широко распространенные заболевания печени, вызываемые вирусами. От этих инфекций и их последствий в мире ежегодно погибает более 1 млн. человек. Заражение может происходить половым и контактно – бытовым путем, при проведении различных медицинских манипуляций, внутривенном введении наркотиков, возможна передача инфекции от матери к ребенку. Опасность гепатитов В и С заключается в значительной частоте перехода острой формы в хроническую с дальнейшим развитием цирроза печени и первичного рака печени. Гепатит В, приобретенный в раннем детском возрасте принимает хроническое течение в 50 – 90% случаев, у взрослых – в 5-10% случаев. По расчетам ВОЗ в мире из 2 млрд. людей, перенесших острый гепатит В около 350 млн. стали хроническими больными или носителями этой инфекции. Это указывает на первостепенную важность защиты населения от гепатита В, причем профилактические мероприятия надо проводить среди детей с самого раннего возраста.Вакцинация во всем мире признана единственным активным средством профилактики этого заболевания у детей и взрослых, особенно в семьях, где имеется больной хроническим гепатитом В или носитель. Существующая в настоящее время в России практика иммунизации детей против гепатита В основана на применении генно-инженерных вакцин отечественного и импортного производства. Использование вакцины против гепатита В обеспечивает высокий уровень защиты против этой инфекции и опасных исходов от этого заболевания. Согласно Национальному календарю профилактических прививок на территории РФ против вирусного гепатита В прививки могут получить все жители до 55-ти лет.
Благодаря широко проводимой иммунизации детского и взрослого населения против дифтерии, продолжается снижение заболеваемости. Случаи дифтерии на территории области в последние два года не регистрируются.
Эпидситуация заболеваемости коклюшем в последние годы, несмотря на снижение, остается напряженной. Иммунизация остается одним из наиболее безопасных современных медицинских вмешательств, способных уберечь маленьких детей от такой тяжело протекающей инфекции как коклюш.
С 2011 года в Российский календарь прививок введена иммунизация детей против гемофильной инфекции. Иммунизации подлежат дети из групп риска. Курс вакцинации состоит из трех прививок в 3 месяца, в 4,5 и 6 и в 18 месяцев проводится ревакцинация.Тенденция к росту числа отказов родителей от иммунизации детей и самих взрослых продолжается. В городе имеются сотни детей, не привитых от различных инфекций в связи с недопониманием родителями важности и эффективности вакцинопрофилактики. Отказ от иммунизации детей является нарушением прав ребенка на жизнь и здоровье. И сегодня вся ответственность по защите детей от инфекций управляемых средствами специфической профилактики лежит на родителях.
В Российской Федерации иммунопрофилактика поднята до ранга государственной политики, способной обеспечить эпидемиологическое благополучие населения и являющейся одним из наиболее эффективных методов снижения детской инфекционной заболеваемости, что доказано многолетним опытом ее проведения. Иммунизация является доступной и бесплатной для всех слоев населения.Для иммунопрофилактики используются только зарегистрированные в соответствии с законодательством Российской Федерации отечественные и зарубежные медицинские иммунобиологические препараты, которые подлежат обязательной сертификации.
Вакцинируя ребенка сейчас, Вы предупреждаете не только развитие самого заболевания, но, что гораздо важнее, развитие тяжелейших осложнений.
Помогите ребенку.
Помогите ему сейчас, пока он еще не инфицирован.
Сделайте его будущую жизнь более безопасной, подарите себе радость иметь здоровых внуков!!
Очень важно понимание населением необходимости проведения иммунизации (для детей и для взрослых) и его активное участие в ее осуществлении. Только благодаря активности населения мы имели высокий охват прививками детей во время Национальных дней иммунизации против полиомиелита, что позволило в короткие сроки справиться с этой инфекцией.
Современная эпидемиологическая ситуация наглядно демонстрирует важность поддержания высокого уровня охвата прививками населения даже при ничтожно малом уровне заболеваемости. Поэтому, вакцинопрофилактика остается единственным и надежным способом борьбы с этими инфекциями.

Сахарный диабет, по определению ВОЗ, — заболевание эндокринной системы, при котором отмечается состояние хронического повышенного уровня глюкозы
крови (гипергликемии), которое может развиться в результате действия многих генетических, экзогенных и др. факторов. Гипергликемия может быть
обусловлена либо недостатком инсулина — гормона поджелудочной железы, либо избытком факторов, которые противодействуют его активности.
Заболевание сопровождается глубокими нарушениями углеводного, жирового и белкового обменов и развитию недостаточности различных органов
и систем, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
Особенности течения заболевания
У большинства детей с ИЗСД через 2-4 недели от момента постановки диагноза и правильной терапии начинается регресс заболевания, даже возможна временная ремиссия, когда резко снижается потребность в инсулине. Эта фаза может длиться до нескольких месяцев. К сожалению, потребность в инсулине вновь повышается и достигает через 3-5 лет от начала заболевания 0,8-1 ЕД/кг массы тела. В период полового созревания, когда происходит скачок роста и увеличение массы тела, течение диабета характеризуется лабильностью и требует очень тщательного контроля. После окончания подросткового периода диабет вновь приобретает стабильный характер.
Часто сахарный диабет является первым из проявлений патологии всей эндокринной системы. В последующем у детей могут развиться аутоиммунные заболевания других эндокринных желез, в первую очередь — щитовидной железы. Плохая компенсация диабета приводит к нарушению всех видов обмена веществ и особенно белкового, что в свою очередь сопровождается снижением неспецифической защиты и иммунитета. В итоге частота развиваются инфекционные поражения кожи и слизистых в виде пиодермий и грибковых инфекций, затрудняется процесс заживления ран.
К острым осложнениям сахарного диабета в детском возрасте относятся: кетоацитоз, кетоацидотическая кома, гипоклемические состояния и гипоклемическая кома, гиперосмолярная кома.
Остальные осложнения у детей развиваются медленно. В их основе лежат сосудистые осложнения — микроангиопатии, развитие которых зависит от генетических особенностей ребенка и компенсации углеводного обмена. Обычно микроангиопатии развиваются через 5-7 лет от начала заболевания. Осложнения могут проявляться в виде:
- поражения почек (диабетической нефропатии);
- поражения нервной системы (диабетической нейропатии, энцефалопатии);
- поражением глаз (диабетической ретинопатии);
Нередко у пациентов выявляется инфекционные осложнения, в т.ч. туберкулез.
Заболевание ребенка СД, безусловно, является стрессом для всей семьи. Но при крепком союзе семьи и врача мы сможем обеспечить ребенку правильное физическое и психическое развитие, а также адекватную социальную ориентацию. Дети, страдающие этим недугом, могут активно участвовать в жизни школы, при достаточном уровне подготовленности вместе с родителями могут ездить в путешествия, ходить в походы, водить машину и т.д. Повзрослев, они смогут иметь полноценные семьи. А правильная и во время соблюдаемая терапия диабета позволит обеспечить как можно более позднее развитие осложнений.

Памятка для родителей «Депрессивные состояния в детском возрасте»
Корь у детей — типичная вирусная инфекция, вызванная вирусом кори.
Имеет специфические симптомы (сыпь), по которым заболевание легко выявить.
Корь очень заразна, передаётся по воздуху.
Инкубационный период длится до нескольких недель.
Причины
Причины заболеваемости однозначны — заражение корью происходит через контакт с заболевшим. Корь передаётся воздушно-капельным путём и попадает в организм здорового ребёнка через дыхательную систему. Вирус стремительно погибает во внешней среде. Поэтому опасаться заражения через предметы или третьих лиц, близки[ к больному ребёнку, не стоит.
Период, когда вирус особо заразен — первые пять дней, с момента появления пятен. После заражения пройдёт от шести до двадцати дней (инкубационный период), прежде чем проявятся первые проявления — сыпь, кашель, температура. Вовремя введённая вакцина обеспечит иммунитет против кори у детей до года.
Часто корь путают с другим инфекционным заболеванием — краснухой, которое имеет похожие симптомы.
Симптомы
Специфические симптомы не проявляются первые двадцать дней после контакта с больным, однако вирус уже находится в организме ребёнка. Зараженный ведёт себя как обычно, но болезнь быстро развивается внутри организма.
После того, как закончится инкубационный период, проявляются первичные признаки кори у детей:
- слабость;
- бессонница;
- общее недомогание;
- снижение аппетита;
- головная боль;
- возможна высокая температура.
Через некоторое время возникают специфические симптомы, присущие кори:
- слезоточивость;
- севший голос;
- светобоязнь;
- гнойный конъюнктивит;
- сыпь.
У малышей до года симптомы заболевания такие же, как у детей старше года. Резко поднимается температура, развивается конъюнктивит, кашель, гнойные выделения из носа. Малыш плохо себя чувствует, капризничает, плачет. Такие симптомы, как насморк и сухой кашель могут быть причиной постановки неправильного диагноза, что повлияет на лечение болезни.
Через некоторое время после возникновения первых симптомов появляется главный признак кори — сыпь в ротовой полости, около зубов. Заметить высыпания сложно в силу их небольшого размера и места расположения.
Через пять-шесть суток клиника кори пополняется прочими показателями. Сыпь переходит из ротовой полости на кожные покровы. Высыпания представлены достаточно большими пятнами, диаметром до 10 мм.
Сыпь начинается за ушной раковиной, после покрывает лоб, затем лицо, шею, туловище, последними покрываются сыпью конечности.
После того как, тело ребёнка покрылось пятнами от ушей до пяток, высыпания начинают увеличиваться в размере. Спустя ещё три дня, наступает кризисный период, у больного снова поднимается высокая температура.
Отличия от краснухи
Краснуха является инфекционной болезнью, сопровождается сыпью и повышенной температурой. Против краснухи, как и против кори, существует вакцина.
Краснуха отличается от кори тем, что заразна в течение двух недель с момента заражения. Если краснуха врождённая, то больной выделяет инфекционный возбудитель достаточно долго, до нескольких лет. Также корь почти всегда сопровождается конъюнктивитом. А краснуха характеризуется увеличением лимфоузлов, расположенных на затылке.
Одно из главных отличий в том, что сыпь кори красного цвета и склонна к слиянию. Краснуха же даёт более мелкую сыпь розового цвета.
Осложнения
Хоть у маленьких детей корь довольно редкое заболевание, многие случаи заболевания сопровождаются тяжелыми осложнениями. Корь является одной из главных причин детской смертности, и дети до года не являются исключением.
У детей до года, возможно, резкое понижение веса. В этом случае лечение будет направлено на восстановление потерянной массы. Лечить маленьких детей стоит только под наблюдением врача. Вовремя введённая вакцина поможет избежать этого недуга.
Заболевание корью может послужить причиной возникновения таких болезней, как:
- бронхит;
- круп;
- бронхиолит;
- пневмония.
Осложнения могут быть и неявными. Болезнь может спровоцировать появление язв на роговице глаза, привести к слепоте или потере слуха. Корь у детей может дать осложнения на лимфоузлы. Иногда заболевание сопровождается гепатитом, проявляющимся в острой фазе болезни.
Осложнения могут быть и со стороны центральной нервной системы:
- Энцефаломиелит. Клиника которого проявляется уже через шесть суток. Осложнения дают сильную лихорадку, бессонницу и даже кому.
- Прогрессирующий энцефалит. Такое осложнение может дать совокупность факторов: заболевание корью на фоне заболевания лимфоузлов и приводящиеся лечение средствами, которые подавляют иммунитет больного. Итогом такого осложнения может стать смерть пациента через полгода после того, как первые симптомы недуга проявили себя.
- Корневой энцефалит, который даёт около десяти процентов летальных исходов, также может возникнуть из-за осложнения кори.
Диагностика
В период, когда инфекция уже в организме, но признаков ещё нет, диагностика невозможна. Диагноз ставится врачом после осмотра пациента и сбора анамнеза. Также доктор может назначить различные анализы. Диагностика проводится на дому, если заболевание протекает в лёгкой или среднетяжелой форме. В случае тяжёлой формы болезни больного госпитализируют.
Лабораторная диагностика:
- анализ крови на выявление антител к вирусу кори;
- анализ слизи из носа.
Лечение
Лечить корь начинают с момента возникновения сыпи. Если ребёнок заболел нужно срочно вызвать врача. В лёгкой форме корь лечат в домашних условиях. Диагностика тяжёлых случаев кори обязывает врача срочно госпитализировать пациента.
Препараты
Лечение, которое назначается пациенту, должно включать:
- витамины групп А и С;
- препараты от кашля;
- капли для носа;
- капли для глаз.
Лечение осложнений и вторичных инфекций проводится только с помощью антибиотиков, которые посоветует врач. Последствия запоздалого лечения могут быть печальными, вплоть до слепоты и глухоты.
Народные средства
Лечение народными средствами, без отрицания традиционных, тоже может помочь.
- Липовый цвет. 2 ст. л. заливаются полулитром кипятка и на несколько часов оставляют настаиваться в термосе. После процеживают и дают больному несколько раз в день.
- Малина. 3 ст. л. заливается 400 мм кипятка. Настаивается в течение часа. Принимается настой три раза в день по целому стакану.
- Ряска. 1 ст. л. заливается 300 мм кипятка и настаивается в течение 10 минут, после процеживается. Дают его больному 4 раза в сутки.
Гигиена
Также могут помочь:
- ежедневная влажная уборка;
- проветривания комнаты, где находится больной;
- свежее постельное белье.
Диета
Лечение может включать в себя диету. Диета должна быть, как можно более щадящей и лёгкой. В меню должны входить:
- кисломолочные продукты;
- супы из овощей;
- паровое протёртое мясо;
- пюре из овощей или фруктов;
- обильное питье обычной воды или морса.
Профилактика
Вакцинация — один из самых эффективных способов против кори. Вакцинация проводится в районных поликлиниках. Профилактика никогда не повредит. Последствия отказа от прививки могут спровоцировать появление болезни в более позднем возрасте. Прививка не гарантирует полной защиты от заражения, но позволяет значительно уменьшить возможность заболеть.
Вакцина против кори содержит в себе ослабленный вирус, поборов который организм получает иммунитет.
Вакцинация проводится в первый год жизни ребёнка, второй раз в шесть-семь лет. Для людей, привитых один раз или не привитых вообще, рекомендуется сделать прививку против кори повторно, в независимости от возраста. Так как болезнь распространяется воздушно-капельным путём, без должной защиты заразиться легко.
Вакцинация для большинства детей не имеет никаких пагубных эффектов. Но иногда случается негативная реакция. У ребёнка поднимется температура и в течение нескольких дней, привитый будет чувствовать лёгкое недомогание.
У детей аллергиков вакцинация против кори может вызвать аллергическую реакцию. В течение двух недель после прививки тело ребёнка возможно покроется сыпью.
Для большинства детей вакцинация не имеет никаких осложнений. Реакция проявляется лиш у каждого десятого.
Профилактика также заключается в изъятии непривитых детей из коллектива, где находился больной, в заразный период заболевания — первые несколько дней после высыпания. Сразу же после контакта непривитых против кори детей помещают в карантин до трёх недель.

Информация о проведенных мероприятияхпо профилактике ВИЧ- инфекции
| Памятка по профилактике ВИЧ/СПИД |


ВИЧ-инфекция - медленно прогрессирующее инфекционное заболевание, возникающее вследствие заражения вирусом иммунодефицита человека. Заболевание поражает иммунную систему, в результате чего организм становится, высоко восприимчив к различным вторичным инфекциям (которые ранее не могли вызвать заболевание (оппортунистические инфекции – бактериальная пневмония, вирус папилломы человека, кандидоз, опоясывающий герпес и др.)) и злокачественным опухолям, приводящим в конечном итоге больного к гибели. СПИД (синдром приобретенного иммунного дефицита) - конечная или терминальная стадия заболевания. Источник заражения - человек, инфицированный вирусом, - вирусоноситель или больной СПИД. Вирусоносители часто считают себя здоровыми, не подозревая о том, что инфицированы, так как в течение нескольких лет у них могут отсутствовать признаки болезни. Заражение может произойти: 1. При половом контакте, даже если он был единственным. Риск заражения возрастает у людей: • имеющих многочисленные половые связи, особенно случайные или с малознакомыми партнерами; • уже болеющих венерическими заболеваниями, что облегчает проникновение ВИЧ. 2. При переливании зараженной крови или через загрязненные кровью инструменты, при инъекциях, что характерно для наркоманов, употребляющих наркотики внутривенно. 3. Возможна передача вируса от матери ребенку во время беременности и родов. ВИЧ не передается: • через пищу, воду, бытовым путем - при пользовании общей ванной, туалетом, посудой; • не отмечено ни одного случая в мире заражения при уходе за ВИЧ-инфицированными и больными СПИД; • невозможна передача этого вируса комарами, слепнями и другими кровососущими насекомыми. Признаки заболевания. Инкубационный (скрытый) период длится от 2-3 недель до 3 месяцев. Затем у трети зараженных людей развивается острая фаза болезни (повышение температуры, боли в горле, увеличение лимфатических узлов, может быть, сыпь, общая слабость), которая через 2-4 недели проходит без всякого лечения. У 2/3 зараженных людей этот период протекает скрыто. После этого в течение длительного времени видимых проявлений заболевания может и не быть (вирусоносительство). В дальнейшем появляется ряд клинических признаков, которые позволяют врачам заподозрить наличие ВИЧ-инфекции у человека. В среднем от начала инфицирования до терминальной стадии ВИЧ-инфекция, нося перемежающий характер, длится 10-15 лет. Но в одних случаях заболевание трансформируется в СПИД в течение месяцев, в других - многих лет. Непосредственной причиной смерти чаще всего служат оппортунистические инфекции и саркома Капоши, а у больных ВИЧ/СПИД наркоманов еще и туберкулез. Диагноз ВИЧ-инфекции ставится по результатам специального исследования крови, которое в большинстве случаев дает результат через 3 месяца после заражения. Обследование на ВИЧ-инфекцию можно произвести анонимно. Показаниями для обследования на ВИЧ- инфекцию являются: • лихорадка более 1 месяца; • жидкий стул более 1 месяца; • необъяснимая потеря массы тела на 10% и более; • затяжное, повторяющееся или не поддающееся обычному лечению воспаление легких; • постоянный кашель более 1 месяца; • увеличение лимфатических узлов 2-х и более групп свыше 1 месяца; • слабоумие у ранее здоровых людей. Основные методы предупреждения болезни: Для предупреждения заражения ВИЧ при половом контакте следует: – избегать беспорядочных и случайных половых связей; – при любом половом контакте пользоваться презервативом высокого качества. Профилактика парентерального пути передачи ВИЧ – отказаться от употребления наркотических веществ; – подвергать обработке, в т. ч. с использованием дезинфицирующих средств многоразовые инструменты для маникюра/педикюра/пирсинга/татуажа; – при попадании крови на слизистую оболочку полости рта — прополоскать рот 70 % этиловым спиртом; – для оказания первой медицинской помощи при кровотечениях необходимо использовать резиновые перчатки и защищать открытые участки кожи и слизистые глаз от попадания крови, любые загрязнения кровью должны рассматриваться как потенциально опасные. Профилактика вертикального пути передачи ВИЧ Согласно действующему законодательству каждая беременная женщина может пройти обследование на ВИЧ-инфекцию. При обнаружении вируса в организме ей для профилактики внутриутробного инфицирования назначают специальные лекарственные препараты.
Каждый сам принимает решения и несет ответственность за свои поступки, за свою жизнь. |
Памятка "Профилактика ВИЧ-ифекции" Скачать
Буклет Время бросать курить
В сегодняшней статье мы рассмотрим с вами такое серьезное заболевание, как – ВИЧ-инфекция, и все, что с ним связано – причины, как передается, инкубационные период, первые признаки, симптомы, стадии развития, виды, анализы, тесты, диагностику, лечение, лекарства, профилактику и другую полезную информацию. Итак…
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ
Как говорить с вашими детьми о СПИДе?
Эта памятка поможет вам поговорить с вашими детьми о заболевании СПИД, являясь полезным пособием для понимания основных фактов о СПИДе, а также о том, как довести эти факты до детей. Памятка поможет вам, родители, защитить своих детей от заражения болезнью. Прежде всего, вам самим необходимо знать как можно больше об этой болезни.
НЕКОТОРЫЕ ФАКТЫ КОТОРЫЕ ВЫ ДОЛЖНЫ ЗНАТЬ О СПИДе.
1. Что такое СПИД?
СПИД – это синдром приобретенного иммунодефицита, медицинский термин, характеризующий инфекцию, вызванную вирусом. Вирус парализует природную возможность организма бороться с другими заболеваниями. Из – за этого больные СПИДом подвержены заболеваниям, обычно не угрожающие людям, чья иммунная система работает нормально.
2. Как можно заразиться СПИДом?
Единственный путь заражения – это попадание вируса в кровь. Существует следующие возможности:
-путём полового контакта;
-совместное использование наркоманами игл;
-введение инфицированной СПИДом крови или продуктов крови при переливании или инъекции;
-от инфицированной матери путём передачи ребёнку.
3. Можно ли заразиться СПИДом через пищу, воздух, воду?
НЕТ! Неизвестны случаи заражения через сидения унитазов, бельё, посуду, кухонную утварь, чихание, кашель, прикосновение, поцелуи или простые контакты с больными СПИДом.
В семьях, где дети играли, ели, целовались и дрались с братишками или сестрёнками больными СПИДом не зарегистрировано случаев передачи от ребёнка к ребёнку или от ребёнка к взрослому.
4. Лечится ли СПИД?
В настоящее время – нет.
5. Как вы можете защитить вашего ребёнка от СПИДа?
В настоящее время нет ни вакцины, ни лекарств для профилактики, для лечения СПИДа. Единственным средством защиты является информация об этом заболевании.
6. Как вы будете говорить со своими детьми о СПИДе?
Ввиду того, что основным путём заражения СПИДом является половой контакт, говорить о СПИДе – это значит говорить с ребёнком о сексе.
Какими бы не были ваши взгляды на сексуальное просвещение вы должны понять, что это заболевание всегда ведёт к гибели. Чтобы защитить своих детей Вы должны сейчас более чем когда – либо преодолеть своё чувство неловкости в беседах о здоровом сексе.
Следующие предложения могут облегчить вашу задачу:
1. Наиболее важный шаг – это первые слова. Дети не всегда задают вопросы о сексе. И потому вы первой должны начать дискуссию.
2. Предположим, что ваш ребёнок уже слышал слово СПИД. Самое время начать дискуссию после телевизионной программы или после прочтения газетной или журнальной статьи, обсуждающей СПИД.
3. Не откладывайте разговор с вашими детьми о здоровом сексе. По мере того, как дети растут, они хотят знать всё больше и больше о своём теле, взаимоотношениях и сексуальности. Начинайте такие беседы ещё до того, как ваш ребёнок пойдёт в школу, и продолжайте, пока не станет взрослым. Никогда не поздно начать.
Говорим с детьми дошкольного возраста (до 4-х лет)
Дети этого возраста познают основные функции своего тела и основные факты через игры. Они не понимают абстрактных идей или сексуальное поведение взрослых. Самое лучшее, что родители могут сделать в это время, это найти правильный тон, чтобы дети могли задавать им любые вопросы о своём теле, здоровье. Это положит начало открытой, честной дискуссии, которая продолжается затем в старшем возрасте.
Говорим с младшими школьниками (5-8 лет)
Дети этого возраста могут понимать более усложнённые проблемы своего здоровья, болезней и секса. Их метод познания мира основан на опыте повседневной жизни. Таким образом, ваши ответы на их вопросы должны быть основаны на конкретных примерах. Например, если ваш ребёнок порезал палец и показалась кровь, самое время объяснить, как заболевание (то, что делает человека нездоровым) может попасть в организм через систему кровообращения.
Говорим с юными подростками (9-12 лет)
Дети этого возраста испытывают физические, эмоциональные изменения, вызываемые половым созреванием. Они прежде всего интересуются своим телом, своей внешностью и это нормально. Для некоторых в это время начинаются первые свидания. Это время может быть также началом раннего сексуального опыта и экспериментирования с наркотиками.
Из – за полового созревания, пре – подростки очень любопытны в отношении сексуального поведения и им следует дать точную и убедительную информацию о том, что такое половые сношения, гомосексуализм, оральный и анальный секс. Это кажется трудной задачей, но это даёт вам шанс научить ваших детей тому, что пригодится в их собственной жизни.
Подростки (13-19 лет)(юношество)
В этом возрасте вне зависимости от того, какой опыт у них есть в плане сексуальных отношений и наркотиков, все молодые люди должны знать:
1)Все половые контакты с партнёром, не заслуживающие доверия должны проходить по принципу «безопасного секса». Это значит:
- Не позволять, чтобы чья – то сперма, кровь (включая менструацию), моча, кал или вагинальные выделения попадали в ваш организм.
- Пользоваться презервативами при всех типах половых контактов (оральном, анальном и вагинальном сексе).
- Ответственность за всё лежит на обоих партнёрах (мужчинах и женщинах).
2) Избегайте половых контактов с лицами, подозреваемыми в том, что у них СПИД
3)Избегайте секса с разными партнёрами.
4)Не употребляйте наркотики. Совместное использование игл способствует распространению заболевания.
5)Бритвы, маникюрные наборы, использованные кем – то другим также не следует применять, потому что на них может остаться небольшое количество заражённой крови.
СПИД – это пугает
Важно дать вашим детям информацию, но также важно не напугать их. Выясните, что ваши дети уже знают, исправьте любую ошибочную информацию, которая у них может быть и объяснить всё спокойно, без тревоги, понятными для них словами.
Материал использован с сайтаhttps://infourok.ru/kak-govori...
Интегрированный урок ОБЖ «ВИЧ-инфекция и СПИД: без мифов и иллюзий»
С целью формирования у учащихся представления о ВИЧ и СПИДе и выработки поведенческих мотиваций к сохранению своего здоровья в МБОУ СОШ № 6 совместно с Общественным советом при ОМВД России по городу Сухой Лог проведен 03.12.2018года интегрированный урок ОБЖ «ВИЧ-инфекция и СПИД: без мифов и иллюзий».
На данном уроке ученикам 9 класса разъяснено, что с 1988 года ВОЗ (Всемирная организация здравоохранения) приняла решение – Всемирный день борьбы со СПИДом отмечать ежегодно 1 декабря . На уроке раскрыты понятия ВИЧ, СПИД, рассмотрены 4 гипотезы появления ВИЧ. Учащимся разъяснено, что каждая клетка имеет свой «управляющей центр» - ядро. Вся работа жизнедеятельность (работа) клетки контролируется ядром. Именно в эту основную часть клеток, защитников организма, внедряется опасный вирус (ВИЧ) после того, как он смог проникнуть в тело человека, ВИЧ как бы “консервируется” в клетках иммунной системы, которые призваны оборонять организм от внедрения любых пришельцев – возбудителей болезней. Ребята узнали, что СПИД впервые был обнаружен и зарегистрирован в 1981 году в США, что развитие эпидемического процесса при ВИЧ-инфекции имеет свои закономерности. Различие ВИЧ-инфекции от СПИД.
На уроке с ребятами проиграли упражнения «Опасности заражения ВИЧ», «Какова степень риска заражения ВИЧ/СПИДом?», «Легенда о Чингисхане», «Границы дозволенного».
В конце урока девятиклассники сделали вывод,что СПИД – опасное и коварное заболевание, которое вызывается вирусом иммунодефицита человека. СПИД распространяется из-за нежелания изменить нормы своего поведения.
Сформулировали лозунг «НЕ ПОГИБНИ ИЗ-ЗА НЕВЕЖЕСТВА!» должен стать реальностью и нормой жизни для каждого человека. Ребятам были вручены буклеты «Знать,чтобы жить!».




Преподаватель-организатор ОБЖ МБОУ СОШ № 6 С.В.Дубакова
В городском округе с 6 января 2019 года карантин

Памятка -ОРВИ Скачать
ФОРМИРОВАНИЕ ЗДОРОВОГО ОБРАЗА ЖИЗНИ
Проблема ЗОЖ развития подрастающего поколения сегодня справедливо рассматривается в качестве одной из приоритетных социально государственных задач. В последние годы поступают все более тревожное информация о не благоприятных сторонах влияния образовательного процесса в учебных заведениях на состояния здоровья учащихся. Проблемы физического здоровья важны и актуальны в любом возрасте. Первые навыки здорового образа жизни ребенок получает в семье. Именно родители учат его мыть руки, чистить зубы, делать зарядку. Родители рассказывают ребенку о том, что необходимо заботиться о своем здоровье, что вредно курить, пить крепкие спиртные напитки и т.д. В то же время дети часто видят, что взрослые пьют спиртное во время праздничных застолий дома и в гостях, курят и т.д.
Школа должна и может помочь ребенку понять, что здоровье — это ценность, а главным резервом здоровья человека является его образ жизни, а также дать ученику необходимые знания, помочь сформировать навыки ЗОЖ.
Для этого в школе определяется исходный уровень здоровья с первого класса. Необходимо знакомить детей с базовыми понятиями здорового образа жизни. Физическое здоровье определяется не только наличием детских болезней, но и умением провести их профилактику. Для этого надо научить детей одеваться по погоде, следить за чистотой рабочего места, следить за телом и добиваться душевного комфорта. С самого начала вести беседы о гигиене, о правильной осанке.
Напряжённые занятия в школе, трудные домашние задания, дополнительные занятия иностранным языком или музыкой, соблазн посмотреть телевизор, поиграть в компьютерные игры лишают школьников времени, необходимого для отдыха, прогулок, занятием физической культурой и спортом. Современный школьник перегружен информацией и это ведёт к развитию хронического умственного утомления.
Основная ответственность за формирования здорового образа жизни ребят в школе ложится на уроки физкультуры. Занятия физической культурой должны быть систематическими, нагрузки при этом должны увеличиваться постепенно, по мере развития физических возможностей ребёнка.
Немаловажную роль играют уроки основ безопасности жизнедеятельности. На этих уроках изучаются понятие ЗОЖ и его составляющие, правила безопасного поведения в жизни, действия в опасных ситуациях, что формирует тоже умение вести себя здорово и безопасно.
Здоровые дети — это благополучие общества. Без здорового подрастающего поколения у нации нет будущего. Проблема сохранения здоровья —социальная, и решать ее нужно на всех уровнях общества. Необходимо сформировать у школьников представления об ответственности за собственное здоровье. Хронический дефицит двигательной активности в режиме жизни современных школьников стал реальной угрозой их здоровью и нормальному физическому развитии. Занятия физическими упражнениями в любой форме совершенствуют физическое развитие и обеспечивают устойчивость к заболеваниям простудного типа и заболеваниям, связанными с опорно-двигательным аппаратом.
Для правильной и эффективной организации ЗОЖ необходимо систематически следить за своим образом жизни и стремиться соблюдать следующие условия: достаточная двигательная активность, правильное питание, наличие чистого воздуха и воды, постоянное закаливание, возможно большая связь с природой; соблюдение правил личной гигиены; отказ от вредных привычек; рациональный режим руда и отдыха. Всё вместе это и называется соблюдением здорового образа жизни — ЗОЖ.
Здоровый образ жизни включает в себя следующие основные элементы:
1. Оптимальный режим двигательной активности.
В жизни ребенка двигательная деятельность является фактором активной биологической стимуляции, фактором совершенствования механизмов адаптации, главным фактором физического развития. Растущий организм испытывает биологическую потребность в движениях. Удовлетворение такой потребности — важнейшее условие его жизнедеятельности. Роль движений особенно велика в периоды интенсивного роста и развития организма. Достаточная двигательная активность является необходимым условием гармонического развития личности детского организма, влияет на формирование психофизического статуса ребенка. Основу составляют систематические занятия физическими упражнениями и спортом, эффективно решающие задачи укрепления здоровья и развития физических способностей молодежи, сохранения здоровья и двигательных навыков.
2. Личная гигиена — «Гигиена» (в переводе с греческого означает: «приносящий здоровье», «содействующий здоровью») — это одна из наук о здоровье человека, средствах и методах его сохранения и укрепления.
«Личная гигиена» — это соблюдение основных принципов и правил данной науки каждым человеком в процессе его индивидуальной жизни.
Личная гигиена включает в себя: уход за телом, уход за одеждой и обувью, индивидуальные меры профилактики поражений кожи, органов дыхания, желудочно-кишечного тракта отравляющими веществами и болезнетворными микроорганизмами.
3. Закаливание— система мер, используемых для повышения устойчивости организма к неблагоприятному действию факторов окружающей среды за счет тренировки защитных физиологических механизмов путем систематического дозированного и комплексного воздействия этими факторами.
4. Рациональное питание- необходимо для нормального развития сердца и профилактики заболеваний сердечно-сосудистой системы ребёнку. Следует приучить ребенка к соблюдению режима питания, приём пищи в одно и тоже установленное время благоприятно сказываются на состоянии организма. Рациональное питание — важное слагаемое здорового образа жизни. Оно обеспечивает правильный рост и формирование организма, способствует сохранению здоровья, высокой работоспособности и продлению жизни.Не менее важно для поддержания нормальной работы детского организма потребления достаточного количества витаминов. Овощи и фрукты — важный источник витаминов, калия, железа, а рыба и мясопродукты — полноценных белков. Важно, чтобы все они включались в рацион ребёнка в достаточном количестве и правильном соотношении, — это позволит на долгие годы сохранить его сердце здоровым.)
5. Искоренение вредных привычек, (табакокурение, алкоголизм, наркомания) — является одним из основных условий формирования ЗОЖ подрастающего поколения.
Все мы хотим, чтобы наши дети росли здоровыми, не имели вредных привычек: не курили, не стали алкоголиками, наркоманами и токсикоманами, не страдали от венерических болезней, ВИЧ-инфекции и т.д.
Поэтому на уроках ведется беседа с детьми о вреде табакокурения, алкоголя и наркотических веществ. Коварство этих веществ состоит в том, что со временем возникает зависимость организма и развиваются так называемые болезни химической зависимости — алкоголизм, токсикомания и наркомания).
Необходимо прививать детям любовь и стремления к занятиям физкультурой и спортом, к спортивным соревнованиям.
Информация заимствована с сайта https://infourok.ru/statya-for...
Материал по ссылке https://school62016.siteedu.ru...
План проведения мероприятий в рамках общешкольного Дня здоровья
Цель мероприятия:
1.Формирование потребности у подростков в здоровом образе жизни.
2.Создание духовной, творческой атмосферы, способствующей развитию творческого потенциала ребёнка.
3. Пропаганда и привитие интереса к различным видам спорта.
Задачи:
1. Пропаганда ЗОЖ.
2. Формирование здорового отношения к природе.
3. Выработка потребности заботиться о своём здоровье.
Программа Дня здоровья
9.45 – 10. 40 Веселы старты для 2- 4 классы
11. 35 – 12. 20 Большая эстафета для 5-6 классы
12. 30 – 13. 25 Товарищеский матч по футболу 7-9 классы
14.00 - 14.10 Подведение итога дня здоровья
Веселы старты для 2- 4 классы



Большая эстафета для 5-6 классы

Товарищеский матч по футболу 7-9 классы



«О вреде снюса и насвая».
Что же такое снюс, насвай? Эти препараты все чаще всего употребляются подростками.
Жевательным называется бездымный цельнолистовой табак, содержащий соли, увлажнители и ароматизаторы. Он закладывается за щеку или губу и жуется, в результате чего быстро впитывается в слизистые оболочки и попадает в кровь. Человек при этом получает удовлетворение.
Снюс обычно приравнивают к жевательному табаку, но это скорее его разновидность, которая сейчас пользуется популярностью. Он выглядит как измельченная пудра, поэтому его правильнее назвать сосательным.
В отличие от содержимого сигарет, жевательный табак содержит меньше вредных примесей, в том числе нитрозаминов. Соль добавляют для усиления вкуса, но одновременно она выполняет роль консерванта, за счет чего продлевается срок годности продукта. Увлажнители, в качестве которых чаще всего используется вода, защищают снюс от высыхания.
Изобрели жевательный табак в Швеции, откуда в начале 19 столетия его завезла в Россию компания Эттан. Лишь во второй половине позапрошлого века он стал известен в США.
Шведы первыми выяснили, что жевательный табак безопаснее для здоровья, чем курительный. Это подтверждают ученые, некоторые из которых даже заявляют о том, что при употреблении снюса человек продлевает свою жизнь.
Однако мнение шведских специалистов не разделяют их коллеги в других странах. На реализацию жевательного табака наложен запрет на всей территории Евросоюза, исключая Швецию и Норвегию, хотя его употребление абсолютно легально по всему ЕС. В России в 2015 г. были введены штрафы за продажу жевательного табака, но в интернете купить его до сих пор не составляет труда.
Главным производителем снюса до сих пор является Швеция. Он выпускается в общей упаковке или расфасованным по отдельным пакетикам. Как правило, чем меньше порция, тем выше в ней содержание никотина.
Популярностью пользуется жевательный табак с ароматизаторами и вкусовыми добавками — кофе, мятой, лаймом, лакрицей. Разновидностей снюса сейчас очень много, отчасти поэтому люди и проявляют к нему повышенный интерес.
Если при курении никотин из табака проникает в организм с дымом, то при жевании или рассасывании — через слюну, с которой быстро всасывается в слизистые и кровь. Снюс помещают обычно под верхнюю губу, где его держат от 5 минут до часа. Когда вкус или эффект ослабевает, его выплевывают, при необходимости заменяя новой порцией.
Когда никотин поступает в организм, человек ощущает расслабление, как и в результате курения. Одни жуют табак, чтобы бороться со стрессом и депрессиями, другие — для улучшения аппетита. За счет различных добавок слюна после снюса становится вкусной, и для усиления эффекта ее глотают.
Однако, если человек выбрал табак с высоким содержанием никотина, после проглатывания слюны он почувствует симптомы отравления:
· головокружение;
· тошноту;
· рвотные позывы.
Поэтому в арсенале человека, употребляющего снюс, есть специальная плевательница. В нее сплевывают слюну, которую нельзя проглатывать.
Вред и последствия
Вреден ли снюс? Исследователи утверждают, что жевательный табак провоцирует развитие ряда заболеваний:
· болезней носоглотки;
· рака желудка, простаты, кишечника;
· потери чувствительности вкусовых рецепторов;
· нарушений аппетита;
· сердечных патологий:
· гипертонии;
· заболеваний зубов и десен;
· атрофии мышц.
Употребляя снюс, человек не вдыхает токсичный дым.но все равно подвергает организм вредному воздействию.
Дело в том, что в жевательном табаке, как и в курительном, содержатся вредные вещества в высокой концентрации:
· никотин;
· канцерогены;
· соль;
· сахар.
Одна порция снюса содержит в 5 раз больше никотина, чем сигарета. Поэтому у людей, потребляющих жевательный табак, быстрее развивается привыкание, причем одновременно и физическое, и психологическое. Все это и является ответом на вопрос, вреден ли снюс.
Оздоровиться с переходом от курения к жеванию табака невозможно. В ходе экспериментов установлено, что от одной порции снюса организм получает столько же никотина, сколько от одной сигареты. Потребление двух пачек жевательного табака в неделю провоцирует тот же эффект, что выкуривание 1,5 пачек сигарет в день.
Многие производители сейчас выпускают снюс с низким содержанием никотина. Думая, что он абсолютно безвреден, его часто начинают пробовать подростки, чтобы испытать новые ощущения или казаться более взрослым и солидным в глазах сверстников.
По мере развития зависимости тинейджер начинает переходить на более крепкие сорта в надежде получить расслабление, которое он испытал в первый раз, но этого не происходит. В результате человек, наоборот, становится более раздражительным.
При попытке прекратить употреблять снюс развивается сильная никотиновая ломка.
Синдром отмены сопровождают неприятные симптомы и последствия:
· агрессивность;
· плохое настроение;
· депрессия;
· сильный стресс;
· расстройства пищеварения;
· нарушения ночного сна.
Кроме того, в составе снюса присутствует 28 канцерогенов, в том числе никель, радиоактивный полониум-210, нитрозамины. Все эти вещества даже в малых дозах провоцируют развитие раковых опухолей, а в жевательном табаке их содержание превышает все допустимые нормы. Научно установлено, что в снюсе в 100 раз больше канцерогенов, чем в пиве и беконе — мягко говоря, не самых полезных продуктах.
По информации онкологического общества США, у потребителей жевательного табака в 50 раз чаще выявляется рак десен, щек, внутренней поверхности губ. Клетки тканей в этих областях пытаются создать барьер, который бы препятствовал дальнейшему распространению снюса. Однако из-за воздействия канцерогенов здоровые клетки трансформируются в раковые.
После всасывания в слизистые канцерогены из жевательного табака попадают в кровь, с которой разносятся по всему телу. Поэтому онкологический процесс может возникнуть не только в ротовой полости, но и в любой другой части организма. Чаще всего страдают желудок, кишечник, а у мужчин — еще и простата.
Предугадать развитие раковой опухоли невозможно — это зависит исключительно от особенностей конкретного организма. Некоторые могут употреблять жевательный табак годами без тяжелых последствий для здоровья. Однако снюс в разы повышает риск возникновения онкологического заболевания.
Повышенное содержание соли в снюсе может спровоцировать скачок артериального давления. Это создает риски возникновения болезней сердца и сосудов, а также гипертонии. В Швеции, на родине снюса, откуда распространяются мифы о безопасности его употребления для организма, эта вредная привычка является причиной более 5% сердечных приступов.
Высокая концентрация сахара в жевательном табаке приводит к стоматологическим болезням. Многие производители утверждают, что от снюса, в отличие от сигарет, не возникает кариес и желтый налет на зубах, а также не появляется специфический запах изо рта. Отзывы ученных говорят о том, что это всего лишь рекламный трюк.
Из-за постоянного жевания табака снижается чувствительность вкусовых рецепторов. Это приводит к расстройствам пищевого поведения. Человек теряет аппетит или же приобретает нездоровые пристрастия в еде, в результате чего у него нарушается пищеварение.
Кроме того, жевательный табак может вызвать атрофию мышц. Поэтому его употребление для улучшения результатов спортивных соревнований необоснованно.
Что такое насвай
С виду это небольшие шарики темно-зеленого или земляного цвета и размером чуть больше спичечной головки. Реже можно встретить насвай в виде палочек или порошка.
В Россию и Европу вещество пришло из Центральной Азии. Там его делают из табака и щелочи. Иногда добавляют приправы и растительное масло для улучшения вкуса. Есть и суррогаты: вместо гашеной извести, которая в оригинальной рецептуре играет роль щелочи, добавляют более дешевую золу растений и даже помет кур или верблюдов.
Но, несмотря на сомнительный состав насвая, он все равно привлекателен для молодежи по причине низкой себестоимости и простоты употребления. В России купить один пакетик насвая, который можно растянуть на несколько дней, можно примерно за 100-150 рублей.
Это интересно: Изначально, чтобы повысить интерес потребителя к насваю, его позиционировали как средство, позволяющее избавиться от никотиновой зависимости. Доля правды в этом есть: некоторые люди, употребляющие насвай, действительно отказываются от сигарет. Но у них появляется зависимость от нового наркотика.
Ожидаемый эффект
При попадании в организм насвай вызывает ощущения легкого опьянения, сопровождаемого слюноотделением, головокружением, помутнением в глазах и покалыванием в кончиках пальцев. Длительность эффекта зависит от количества насвая, а также возраста и опыта того, кто употребляет наркотик.
Студенты обычно «закидываются» насваем прямо на переменах, и им достаточно 3-4 шариков, чтобы поймать пятиминутный кайф. Старшие подростки употребляют вещество на дискотеках и во время молодежных тусовок, и количество насвая измеряется уже в горстях.
Это интересно: По версии студентов, насвай они употребляют по причине того, что после него пропадает желание курить. А получить необходимую дозу никотина от насвая проще, чем от сигареты.
Как употребляют
Несмотря на то, что насвай называют жевательным табаком, его не жуют. Эйфорический эффект от употребления насвая достигается при закладывании шариков под язык или за губу. В молодежной среде это называется «кинуть» или «закинуть».
При попадании на слизистую щелочь изменяет кислотность и помогает никотину быстрее всасываться. Слюну, которая образуется в больших количествах, обязательно сплевывают. Ее проглатывание может вызвать тошноту, рвоту и сильное отравление, особенно, если в состав насвая входят суррогатные продукты.
Опасность для организма
Насвай в разы опаснее, чем сигаретный табак. Но об этом распространители наркотика, разумеется, не предупреждают. Понять, что вред от насвая велик, можно по первым симптомам, возникающим после закладывания шариков в рот. Слизистую начинает сильно жечь, во рту появляется неприятный привкус.
Эти неприятные явления купируются мгновенным, но кратковременным ощущением эйфории, после которого идет вторая волна негативного воздействия на организм: головокружение, апатия, раздражительность. Последняя вызывается абстинентным синдромом, заключающимся в желании употребить насвай снова.
Последствия от длительного употребления
Только один студент из пяти после первого приема насвая раз и навсегда поймет, что ему это не нужно. Остальные четыре попадут во власть наркотического вещества и начнут употреблять его постоянно. И тогда последствия употребления насвая могут быть весьма плачевными для организма.
Слизистая
Даже после однократного закидывания шариков в рот, возникает ощущение жжения. Если принимать насвай регулярно, можно серьезно повредить слизистые оболочки вплоть до образования язв. Заядлыхнасвайщиков можно узнать по воспалившимся губам, которые кровоточат и источают резкий неприятный запах.
Внимание! Употребление насвая нередко становится причиной раковых заболевания губ, языка или гортани.
Желудочно-кишечный тракт
Даже если всегда сплевывать образующуюся при употреблении насвая слюну, все равно какая-то часть разложившихся веществ будет попадать в желудок. Кроме тошноты и рвоты, это может вызывать диарею и появление хронических заболеваний: гастрита, язвы. На фоне частого приема насвая может развиться рак желудка.
При употреблении суррогатного вещества можно подхватить еще кишечную инфекцию, вызванную попаданием в организм экскрементов животных.
Центральная нервная система
Расстройства нервной системы вызывают любые виды наркотиков. Из-за насвая люди становятся апатичными, вялыми, им все чаще требуется очередная доза, чтобы почувствовать хоть какой-то прилив сил. Школьники, употребляющие вещество, становятся рассеянными, забывчивыми и неуравновешенными.
Сердце
У людей, принимающих насвай больше года, велик риск развития заболеваний сердца и крови. Возрастает вероятность ранних инфарктов и инсультов.
Репродуктивная система
На мужчин насвай воздействует губительно и со стороны детородной функции. При этом потенция остается в норме, но качество спермы резко падает. Из-за этого мужчины страдают бесплодием.
Негативные последствия употребления насвая для организма
Продавцы позиционируют насвай как безобидное средство для борьбы с курением, но это простой рекламный трюк. В действительности данное вещество в разы опаснее табака: оно вызывает сильную зависимость и приводит к таким тяжелым последствиям, как онкозаболевания. Чем так опасен насвай и какое действие он оказывает на организм?
Вред насвая
Поскольку главный ингредиент состава насвая – табак, вещество оказывает разрушительное воздействие на организм. Однако если от сигарет сильнее страдают легкие, то после употребления насвая основной удар приходится на желудочно-кишечный тракт и слизистую рта.
Всего одна доза смеси содержит столько же табака, сколько сразу несколько сигарет, поэтому насвай и оказывает более сокрушительное действие на человеческий организм. Он не только не помогает справиться с никотиновой зависимостью, как уверяют продавцы, но и вызывает множество побочных действий. При этом школьники, не осознавая тяжесть последствий, употребляют насвай на переменах, чтобы просто расслабиться и получить «быстрый приход».
Уже в самом начале употребления насвая со стороны ЖКТ возникают нарушение пищеварения и диарея, которая вскоре переходит в хроническую форму. Поскольку в составе смеси зачастую присутствуют верблюжий навоз или куриный помет, зависимые нередко подхватывают кишечные инфекции или заражаются паразитами. Часто в подобных случаях развиваются вирусные гепатиты.
Гашеная известь обжигает нежную слизистую ротовой полости, а при попадании в желудок начинает разъедать его оболочку. При длительном употреблении насвая развивается язвенная болезнь.
Как и при курении сигарет, при употреблении насвая никотин отрицательно влияет на десны, зубы. Повышается риск развития рака гортани и ротовой полости. Только при курении все эти негативные процессы протекают медленнее. Учитывая все это, польза от насвая, якобы от средства, помогающего бросить курить, весьма сомнительна.
Краткосрочное воздействие
Люди, которые пробовали насвай, так описывают свои краткосрочные ощущения:
· Сильное жжение слизистой рта.
· Тяжесть в голове и во всем теле.
· Расслабленность мышц.
· Апатия.
· Сильное слюноотделение.
· Неприятный вкус и запах.
Некоторые утверждают, что эффекты выражены слабее у тех, кто ранее курил табак. Это можно объяснить снижением чувствительности к никотину, которая развивается по мере его употребления.
При долговременном употреблении насвая человек перестает ощущать неприятный вкус и запах смеси. Кроме того, пропадает чувство жжения во рту. Однако зловонный запах изо рта к тому времени становится заметен окружающим.
Снюс стал новомодным трендом среди подрастающего поколения.
Продавцы злосчастного товара нашли лазейку в законодательстве и стали продавать никотиновые смеси под видом «безопасных нетабачных веществ».
В результате этого по всей стране прокатилась волна отравлений школьников.
ОТВЕТСТВЕННОСТЬ
Снюс стал новомодным трендом среди подрастающего поколения. Продавцы злосчастного товара нашли лазейку в законодательстве и стали продавать никотиновые смеси под видом «безопасных нетабачных веществ». В результате этого по всей стране прокатилась волна отравлений школьников.
Запрет на продажу снюса в России действует с 2015 года. В начале декабря в Госдуму внесли законопроект о запрете продажи в стране всей сосательной и жевательной продукции, содержащей никотин.
Несмотря на запрет продажи снюса, не чистые на руку производители заменяют табак чистым никотином или никотиносодержащей смесью, поэтому могут легально его продавать, якобы не нарушая закон о продаже табакосодержащих продуктов. Снюсы, кальян, электронные сигареты ведут детей и взрослых к серьезной наркотической зависимости, курению. Никотин – это ядовитое наркотическое вещество, и нет разницы, в каком виде и каким способом оно употребляется. От того, что яд упакован красиво, содержание не меняется, как и последствия употребления. По некоторым данным, содержание никотина в одной дозе снюса сопоставимо с содержанием никотина в нескольких пачках сигарет. Неудивительно, что организм ребенка не способен справится с таким отравлением.
Сейчас нарушение закона о запрете продажи этих опасных смесей грозит штрафами и даже лишением свободы. Но с нового года планируется вводить еще более жесткие методы борьбы. Например, за оптовую или розничную торговлю снюсом, а также любыми сосательными и жевательными смесями, содержащими никотин, продавцу в будущем грозит штраф от 5 до 10 тысяч рублей либо административный арест до 15 суток. Для юридических лиц сумма возрастёт от 100 до 300 тысяч рублей. Сейчас штраф за такое нарушение для граждан составляет от 2 до 4 тысяч рублей, для должностных лиц - от 7 до 12 тысяч рублей, для юрлиц - от 40 до 60 тысяч рублей. Сегодня по всей стране проходят внеплановые проверки для предотвращения продаж в торговых точках, в ходе которых найдено более девятисот тысяч единиц запрещённых аналогов снюса. Вся продукция изъята из оборота.
Во исполнение плана мероприятий по реализации Государственной стратегии противодействия распространения ВИЧ-инфекции в Российской Федерации, утвержденной распоряжением Правительства Российской Федерации от 20 октября 2016 года № 2203-р, Министерство образования и молодежной политики Свердловской области в рамках проведения информационно-коммуникационной кампании по вопросам профилактики ВИЧ-инфекции среди обучающихся образовательных организаций Свердловской области рекомендует использовать информационные материалы для руководителей и педагогических работников образовательных организаций, размещенные на сайте ФГБНУ «Центр защиты прав и интересов детей»
(https://fcprc.ru/spec-materials-category/metodicheskie-materialy-po-profilaktike-vich-spida/).
Конкурс рисунков "Здоровый образ жизни - круто!"